 |
Главная |
Блокада ножек и ветвей пучка Гиса
|
из
5.00
|
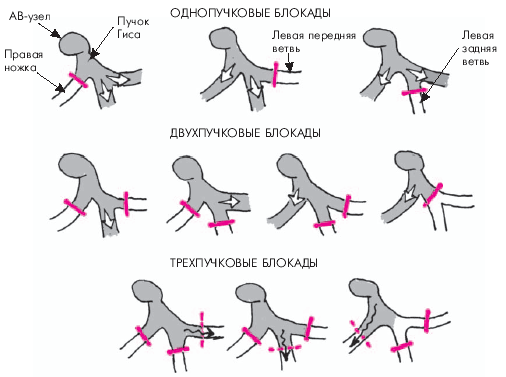
Блокадой ножек или ветвей пучка Гиса называют замедление или полное прекращение проведения возбуждения по одной, двум или трем ветвям пучка Гиса. Различают следующие виды блокад (рис. 3.88).
Однопучковые блокады — поражение одной ветви пучка Гиса:
блокада правой ножки (ветви);
блокада левой передней ветви;
блокада левой задней ветви.
Двухпучковые блокады — сочетанное поражение двух ветвей:
блокада левой ножки (сочетание блокады левой передней и задней ветвей);
блокада правой ветви и левой передней ветви;
блокада правой ветви и левой задней ветви пучка Гиса.
Трехпучковые блокады — одновременное поражение всех трех ветвей пучка Гиса.
При блокаде ветвей пучка Гиса проведение наджелудочковых импульсов — синусовых или эктопических (суправентрикулярных) — через одну, две или три ветви пучка Гиса замедлено (неполная блокада) или прервано (полная блокада). Вследствие этого резко изменяется последовательность охвата возбуждением одного из желудочков или его части.
|
| Рис. 3.88. Схематическое изображение локализации нарушений проводимости при однопучковых, двухпучковых и трехпучковых внутрижелудочковых блокадах |
Полная блокада правой ножки (ветви) пучка Гиса. Полное прекращение проведения возбуждения по правой ветви пучка Гиса приводит к тому, что ПЖ и правая половина МЖП возбуждаются необычным путем: волна деполяризации переходит сюда с левой половины МЖП и от ЛЖ, возбуждающихся первыми, и по сократительным мышечным волокнам медленно охватывает миокард ПЖ. Причинами возникновения полной блокады правой ножки являются заболевания, вызывающие перегрузку и гипертрофию ПЖ (легочное сердце, митральный стеноз, некоторые врожденные пороки сердца), хроническая ИБС, особенно в сочетании с артериальной гипертензией, острый ИМ (чаще заднедиафрагмальный и верхушечный). Очень редко полная блокада правой ножки пучка Гиса встречается у лиц без признаков заболевания сердца.
ЭКГ-признаки (рис. 3.89):
1. Наличие в правых грудных отведениях V1,2 (реже в отведениях от конечностей III и aVF) комплексов QRS типа rSR' или rsR', имеющих М–образный вид, причем R' > r.
2. Наличие в левых грудных отведениях (V5, V6) и в отведениях I, aVL уширенного, нередко зазубренного зубца S.
3. Увеличение длительности комплекса QRS более 0,12 с.
4. Депрессия сегмента RS–T и отрицательный или двухфазный (–) асимметричный зубец Т в отведении V1 (реже в отведении III).
| Рис. 3.89. ЭКГ при полной блокаде правой ножки пучка Гиса. Объяснение в тексте | 
|
Неполная блокада правой ножки (ветви) пучка Гиса. В основе этого типа блокады лежитнекоторое замедление проведения импульса по правой ветви пучка Гиса. К основным причинам, вызывающим неполную блокаду правой ветви пучка Гиса, относятся:
заболевания, сопровождающиеся поражением ПЖ (легочное сердце, митральный стеноз, недостаточность трехстворчатого клапана, легочная гипертензия и другие) или ЛЖ (хроническая ИБС, острый ИМ, кардиосклероз, миокардиты, гипертоническое сердце и др.);
интоксикация препаратами дигиталиса, хинидина, передозировка b-адреноблокаторов, электролитные нарушения;
гипертрофия ПЖ (в этих случаях признаки неполной блокады часто отражают не истинное нарушение проведения по правой ветви пучка Гиса, а связаны с замедлением распространения возбуждения по гипертрофированному миокарду ПЖ);
нередко комплексы rSr' в отведениях V1, 2 встречаются у молодых здоровых лиц (вариант нормы).
ЭКГ-признаки (рис. 3.90):
1. Наличие в правом грудном отведении V1 комплекса QRS типа rSr' или rsR', а в отведениях I и V6 — слегка уширенного зубца S.
2. Небольшое увеличение длительности комплекса QRS до 0,09–0,11 с.
Блокада левой передней ветви пучка Гиса. При этом типе блокады нарушено проведение возбуждения к переднебоковой стенке ЛЖ. Вначале по левой задней ветви пучка Гиса возбуждаются МЖП и нижние отделы задней стенки, а затем (через 0,02 с) — переднебоковая стенка ЛЖ (по анастомозам системы волокон Пуркинье). Волна активации передней стенки ЛЖ распространяется, таким образом, снизу вверх.
| Рис. 3.90. ЭКГ при неполной блокаде правой ножки пучка Гиса. Объяснение в тексте | 
|
Причинами блокады левой передней ветви пучка Гиса могут быть передний или переднебоковой ИМ, кардиосклероз, заболевания, сопровождающиеся выраженной гипертрофией ЛЖ (АГ, аортальные пороки сердца, недостаточность митрального клапана и др.), дефект межпредсердной перегородки, идиопатический кальциноз проводящей системы сердца, миокардиты, кардиомиопатии, миокардиодистрофии различной этиологии и т.п.
ЭКГ-признаки (рис. 3.91):
1. Резкое отклонение электрической оси сердца влево (угол a от –30° до –90°).
2. Комплекс QRS в отведениях I и aVL типа qR, а в отведениях III, II и aVF – типа rS.
3. Общая длительность комплексов QRS от 0,08 с до 0,11 с.
Иногда при отклонении электрической оси сердца от –30° до –60° говорят о неполной блокаде, а при отклонении от –60° до –90° — о полной блокаде левой передней ветви.
| Рис. 3.91. ЭКГ при блокаде левой передней ветви пучка Гиса. Объяснение в тексте | 
|
Блокада левой задней ветви пучка Гиса. При этом типе блокады нарушено проведение возбуждения к задненижним отделам ЛЖ. Вначале по левой передней ветви пучка Гиса быстро возбуждается миокард передней и переднебоковой стенки ЛЖ, а затем (через 0,02 с) — задненижние отделы ЛЖ (по анастомозам системы волокон Пуркинье). Волна активации передней стенки ЛЖ распространяется, таким образом, сверху вниз. Изолированная блокада левой задней ветви пучка Гиса встречается значительно реже, чем блокада левой передней ветви. Чаще она сочетается с блокадой правой ножки пучка Гиса. Наиболее частыми причинами, вызывающими появление этой блокады, являются заднедиафрагмальный (нижний) ИМ, атеросклеротический кардиосклероз, миокардиты и кардиомиопатии различной этиологии, идиопатический склероз и кальциноз проводящей системы сердца.
ЭКГ-признаки (рис. 3.92):
1. Резкое отклонение электрической оси сердца вправо (угол a 120° или больше).
2. Комплекс QRS в отведениях I и aVL имеет вид rS, а в отведениях III, aVF — qR.
3. Общая длительность желудочковых комплексов QRS 0,08–0,11 с.
| Рис. 3.92. ЭКГ при блокаде левой задней ветви пучка Гиса. Объяснение в тексте | 
|
Полная блокада левой ножки пучка Гиса развивается в результате прекращения проведения импульса по основному стволу ножки до его разветвления на две ветви или при одновременном поражении левой передней и левой задней ветвей пучка Гиса (двухпучковая блокада). По правой ножке пучка Гиса электрический импульс проводится обычным путем, вызывая возбуждение правой половины МЖП и ПЖ. Лишь после этого волна активации медленно, по сократительным волокнам, распространяется на ЛЖ. В связи с этим общее время желудочковой активации увеличено. В большинстве случаев возникновение полной блокады левой ножки пучка Гиса указывает на распространенное поражение ЛЖ (острый ИМ, кардиосклероз, АГ, аортальные пороки сердца, коарктация аорты и др.).
ЭКГ-признаки (рис. 3.93):
1. Наличие в отведениях V5, V6, I, aVL уширенных деформированных зубцов R с расщепленной или широкой вершиной.
2. Наличие в отведениях V1, V2, III, aVF уширенных деформированных зубцов S или комплекса QS с расщепленной или широкой вершиной.
3. Увеличение общей длительности комплекса QRS до 0,12 с и более.
4. Наличие в отведениях V5, V6, I, aVL дискордантного по отношению к QRS смещения сегмента RS–T и отрицательных или двухфазных (–) асимметричных зубцов T.
5. Отклонение электрической оси сердца влево (не всегда).
| Рис. 3.93. ЭКГ при полной блокаде левой ножки пучка Гиса. Объяснение в тексте | 
|
Неполная блокада левой ножки пучка Гиса (двухпучковая) характеризуется выраженным замедлением проведения электрического импульса по основному стволу до его разделения на две ветви либо одновременным поражением левой передней и левой задней ветвей пучка Гиса (двухпучковая блокада). При неполной блокаде возбуждение по левой ножке медленно распространяется на ЛЖ или его часть. Значительная часть ЛЖ возбуждается импульсами, распространяющимися по правой ножке и транссептально справа налево.
ЭКГ-признаки (рис. 3.94):
1. Наличие в отведениях I, aVL, V5, V6 высоких уширенных, иногда расщепленных зубцов R (зубец qV6 отсутствует).
2. Наличие в отведениях III, aVF, V1, V2 уширенных и углубленных комплексов QS или rS, иногда с начальным расщеплением зубца S (или комплекса QS).
3. Увеличение длительности QRS до 0,10 — 0,11 с.
4. Отклонение электрической оси сердца влево (непостоянный признак).
| Рис. 3.94. ЭКГ при неполной блокаде левой ножки пучка Гиса. Объяснение в тексте | 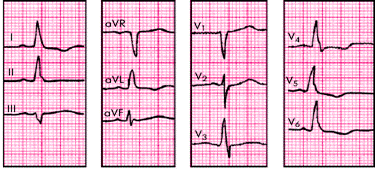
|
Блокада правой ножки и левой передней ветви пучка Гиса. При этом типе блокады нарушение проводимости локализуется одновременно в правой ножке и левой передней ветви пучка Гиса. Вначале, через левую заднюю ветвь пучка Гиса, возбуждаются задненижние отделы ЛЖ, а затем, по анастомозам с левой передней ветвью, — переднебоковые его отделы. Только после этого возбуждение окольным путем (преимущественно по сократительным волокнам) медленно распространяется на ПЖ. Блокада правой ножки и левой передней ветви пучка Гиса — один из наиболее частых вариантов внутрижелудочковых блокад. Такое сочетанное нарушение проводимости встречается при хронической ИБС, остром ИМ, в частности при поражении МЖП, пороках сердца и других диффузных воспалительных, склеротических и дегенеративных поражениях ЛЖ и ПЖ, а также при болезни Ленегра (идиопатическая дегенерация, склероз и кальциноз внутрижелудочковой проводящей системы) и болезни Леви (фиброз МЖП).
ЭКГ-признаки (рис. 3.95):
1. Наличие ЭКГ-признаков блокады правой ножки пучка Гиса: комплексы rSR', rsR' или rSr' в отведениях V1, 2; уширенный зазубренный зубец S в отведениях V5, V6; длительность комплекса QRS больше 0,11–0,12 с.
2. Резкое отклонение электрической оси сердца влево (угол от –30° до –90°).
| Рис. 3.95. ЭКГ при сочетании неполной блокады правой ножки пучка Гиса и блокады левой передней ветви пучка Гиса. Объяснение в тексте | 
|
Блокада правой ножки и левой задней ветви пучка Гиса. Нарушение проводимости локализуется одновременно в правой ножке и левой задней ветви пучка Гиса. Вначале, через левую переднюю ветвь пучка Гиса, возбуждаются переднебоковые отделы ЛЖ, а затем, по анастомозам с левой задней ветвью — задненижние его отделы. После этого возбуждение окольным путем (преимущественно по сократительным волокнам) медленно распространяется на ПЖ. Данный вид двухпучковой блокады встречается при тех же патологических состояниях, которые описаны выше, в большинстве случаев свидетельствуя о наличии глубоких и распространенных изменений миокарда.
ЭКГ-признаки (рис. 3.96):
1. Наличие ЭКГ-признаков блокады правой ножки пучка Гиса:
в отведениях V1,2 (реже III и aVF) регистрируются комплексы типа rSR', rsR' или rSr';
в отведениях V5, V6, иногда I и aVL фиксируется уширенный, нередко зазубренный зубец S;
длительность комплекса QRS больше 0,11–0,12 с.
2. Отклонение электрической оси сердца вправо (угол a равен или больше 120°).
| Рис. 3.96. ЭКГ при сочетании блокады правой ножки пучка Гиса и блокады левой задней ветви пучка Гиса. Объяснение в тексте | 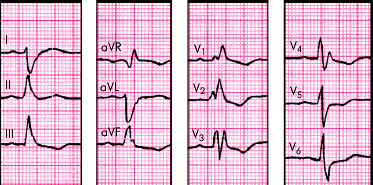
|
Блокада трех ветвей пучка Гиса (трехпучковая блокада). Различают неполную и полную трехпучковую блокаду.
Неполная блокада: электрический импульс проводится из предсердий к желудочкам только по одной, менее пораженной, ветви пучка Гиса. При этом АВ-проводимость замедляется (АВ-блокада I степени) либо отдельные импульсы не проводятся в желудочки вообще (АВ-блокада II степени).
Полная блокада: ни один электрический импульс не проводится из предсердий к желудочкам по ветвям пучка Гиса (АВ-блокада III степени, дистальная форма), наступает полное разобщение предсердного и желудочкового (эктопического замещающего) ритмов. Причинами трехпучковой блокады, как правило, являются тяжелые органические поражения сердечной мышцы (хроническая ИБС, АГ, острый ИМ и другие заболевания, сопровождающиеся распространенными патологическими процессами в сердце, а также болезнь Ленегра и болезнь Леви).
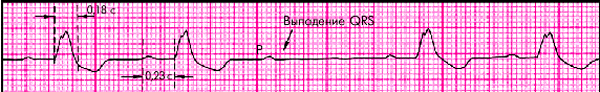
ЭКГ-признаки неполной трехпучковой блокады (рис. 3.97 и 3.98):
1. ЭКГ-признаки полной блокады двух ветвей пучка Гиса (любой разновидности двухпучковой блокады — см. выше).
2. ЭКГ-признаки АВ-блокады I или II степени.
ЭКГ-признаки полной трехпучковой блокады (рис. 3.99):
1. ЭКГ-признаки АВ-блокады III степени (дистальной формы).
2. ЭКГ-признаки полной двухпучковой блокады.

|
| Рис. 3.97. ЭКГ при неполной трехпучковой блокаде в сочетании с АВ-блокадой I степени. Объяснение в тексте |
|
| Рис. 3.98. ЭКГ при неполной трехпучковой блокаде в сочетании с АВ-блокадой II степени (4 : 3) |

|
| Рис. 3.99. ЭКГ при полной трехпучковой блокаде |
На догоспитальном этапе целесообразно разделить все нарушения ритма и проводимости на требующие неотложную терапию и не требующие.
| Основные нарушения ритма и проводимости, требующие неотложной терапии | Нарушения ритма и проводимости, не требующие неотложной терапии |
| пароксизмальная суправентрикулярная тахикардия; пароксизмальное мерцание, трепетание предсердий; желудочковая тахикардия (в т.ч. “пируэтная”); желудочковая экстрасистолия в острейшей стадии инфаркта миокарда; брадиаритмии с развитием приступов Морганьи-Эдемса-Стокса. полная AV-блокада | синусовые тахикардия, брадикардия и аритмия при их удовлетворительной переносимости; постоянная форма мерцания и трепетания предсердий без признаков сердечной декомпенсации; экстрасистолия; ускоренный идиовентрикулярный ритм; ритм из AV-соединения; AV-блокада I и II степени у лиц без инфаркта миокарда в анамнезе и приступов Морганьи-Эдемса-Стокса; блокады ножек пучка Гиса. |
Нарушения ритма и проводимости могут протекать бессимптомно или проявляться ощущениями сердцебиения, перебоев в работе сердца, “переворачивания” и “кувыркания” сердца; при нарушении гемодинамики возможны отек легких, стенокардия, снижение артериального давления, обморок. Диагноз уточняется на основании картины ЭКГ.
ЭКГ-признаки нарушений сердечного ритма, требующих неотложной помощи.
| Аритмия | Картина ЭКГ |
| Пароксизмальная суправентрикулярная тахикардия | Правильный ритм, недеформированные узкие комплексы QRS (иногда аберрантные вследствие нарушения проведения возбуждения), ЧСС 150-250 в минуту. |
| Пароксизмальная форма мерцательной аритмии | Отсутствуют предсердные комплексы, выявляются "волны мерцания" - крупно- или мелковолновые колебания изолинии, частота предсердных волн - 350-600 в минуту, интервалы RR различны. |
| Трепетание предсердий | Отсутствуют предсердные комплексы, вместо изолинии выявляются пилообразные волны трепетания (зубцы F), наиболее отчетливые в отведениях II, III и aVF с частотой 250-450 в минуту. Желудочковые комплексы суправентрикулярной формы, ритм может быть правильным с AV-проведением 2-4:1 или неправильным, если AV-проведение меняется, частота желудочковых сокращений зависит от степени AV-проведения, обычно составляет 150-220 в 1 мин. |
| Пароксизмальная желудочковая тахикардия | Выявляются три и более последовательных широких (более 0,12 с) комплекса QRS с частотой 100-250 в минуту с дискордантным смещением сегмента ST и зубца Т в сторону, противоположную основному зубцу комплекса QRS. |
| "Пируэтная" или двунаправленная веретенообразная желудочковая тахикардия | Возникает при удлинении интервала QT, регистрируется неправильный ритм с ЧСС 150-250 в минуту широкими полиморфными деформированными комплексами QRS. Характерна синусоидальная картина - группы из двух и более желудочковых комплексов с одним направлением сменяются группами желудочковых комплексов с противоположным направлением. Приступ запускается желудочковой экстрасистолой с длинным интервалом сцепления, количество комплексов QRS в каждой серии колеблется от 6 до 100. |
| Желудочковая экстрасистолия | Внеочередной широкий (более 0,12 с) деформированный комплекс QRS, дискордантное смещение сегмента ST и зубца Т, полная компенсаторная пауза (интервал между пред- и постэкстрасистолическими зубцами Р равен удвоенному нормальному интервалу РР). Желудочковая экстрасистолия нуждается в неотложной терапии в острейшей стадии инфаркта миокарда с соответстующими ЭКГ-признаками. |
| Нарушения атриовентрикулярной проводимости с развитием обмороков (синдром Морганьи-Эдемса-Стокса). | Внезапная потеря сознания чаще возникает при полной AV-блокаде – полное разобщение предсердного и желудочкового ритмов. |
При анализе клинической картины пароксизмальных нарушений сердечного ритма.
1) Есть ли в анамнезе заболевания сердца, щитовидной железы.
2) Необходимо выяснить возможную причину аритмии.
3) Какие лекарственные средства пациент принимал в последнее время.
Некоторые лекарственные средства провоцируют нарушения ритма и проводимости – антиаритмики, диуретики, холиноблокаторы и т.д. Кроме того, при проведении неотложной терапии необходимо учитывать взаимодействие антиаритмиков с другими лекарственными средствами. Имеет значение эффективность использованных ранее препаратов.
4) Есть ли ощущение сердцебиения или перебоев в работе сердца.
Аритмии, субъективно не ощущаемые, нередко не нуждаются в неотложной терапии; отсутствие ощущений, напротив, затрудняет определение давности аритмии. Уточнение характера сердцебиения позволяет до проведения ЭКГ ориентировочно оценить вид нарушений ритма – экстрасистолия, мерцательная аритмия и т.д.
5) Как давно возникло ощущение сердцебиения
От длительности существования аритмии зависит, в частности, тактика оказания помощи при мерцательной аритмии.
6) Не было ли обмороков, удушья, боли в области сердца
Необходимо выявить возможные осложнения аритмии
7) Были ли подобные пароксизмы ранее? Если да, то чем они купировались.
Нередко больные сами знают, какой из антиаритмиков помогает им эффективнее. Кроме того, иногда по эффективности антиаритмика можно определить вид нарушений ритма – например, аденозин эффективен только при суправентрикулярной тахикардии, лидокаин – при желудочковой тахикардии.
Алгоритм действий при суправентрикулярной тахикардии.

Врачебная тактика при пароксизме суправентрикулярной пароксизмальной тахикардии определяется стабильностью гемодинамики пациента. Падение АД с развитием синкопального состояния, приступ сердечной астмы или отек легких, развитие тяжелого ангинозного приступа на фоне тахикардии являются показаниями для немедленной электроимпульсной терапии.
Вагусные пробы.
На фоне стабильной гемодинамики и ясного сознания больного купирование пароксизма начинают с приемов, направленных на раздражение блуждающего нерва и замедление проведения через атриовентрикулярный узел.
«Вагусные» пробы
•задержка дыхания
•кашель
•резкое натуживание после глубокого вдоха (проба Вальсальвы)
•вызванная рвота
•проглатывание корки хлеба
•погружение лица в ледяную воду
•Так называемая проба Ашоффа (надавливание на глазные яблоки не рекомендуется).
•Массаж каротидного синуса допустим только при уверенности в отсутствии недостаточности кровоснабжения головного мозга.
•Надавливание на область солнечного сплетения малоэффективно, а удар в эту же область небезопасен.
Указанные приемы помогают не всегда. При мерцании и трепетании предсердий они вызывают преходящее снижение частоты сердечных сокращений, а при желудочковой тахикардии вообще неэффективны. Одним из дифференциально-диагностических критериев, позволяющих отличить желудочковую тахикардию от наджелудочковой тахикардии с расширением комплексов QRS является реакция сердечного ритма на вагусные пробы. При суправентрикулярной тахикардии происходит урежение ЧСС, в то время, как при желудочковой ритм остается прежним.
МЕРЦАТЕЛЬНАЯ АРИТМИЯ.
Алгоритм действий при мерцательной аритмии.
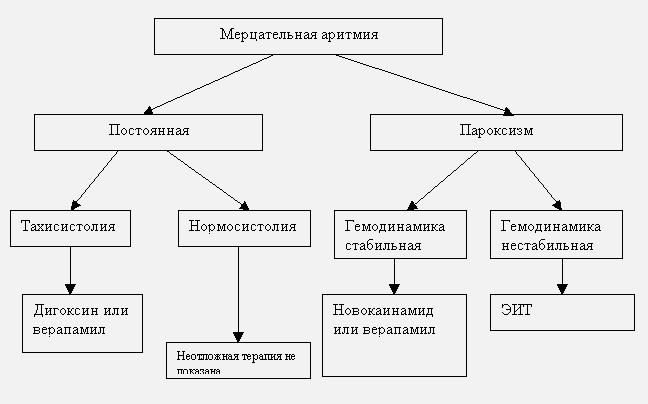
Противопоказания к восстановлению синусового ритма на догоспитальном этапе:
•Длительность пароксизма мерцания предсердий более двух дней.
•Доказанная дилатация левого предсердия (переднезадний размер 4,5 см по ЭхоКГ).
•Наличие тромбов в предсердиях или тромбоэмболические осложнений в анамнезе.
•Развитие пароксизма на фоне острого коронарного синдрома (при наличии стабильной гемодинамики).
•Развитие пароксизма на фоне выраженных электролитных нарушений.
•Декомпенсация тиреотоксикоза.
Фармакотерапия.
При отказе от восстановления синусового ритма необходимо поддержание ЧСС в пределах 60-90 ударов в минуту.
Средством выбора для контроля частоты сердечного ритма являются сердечные гликозиды: 0,25 мг дигоксина (1 мл 0,025 % раствора) в 20 мл изотонического раствора хлорида натрия вводятся в/в медленно болюсно. Дальнейшая тактика определяется в стационаре. Постоянная нормосистолическая форма мерцательной аритмии без признаков сердечной недостаточности вообще не нуждается в антиаритмической терапии.
Побочные эффекты дигоксина (проявления дигиталисной интоксикации): брадикардия, AV-блокада, предсердная тахикардия, желудочковая экстрасистолия; анорексия, тошнота, рвота, диарея; головная боль, головокружение, нарушение зрения, синкопальное состояние, возбуждение, эйфория, сонливость, депрессия, нарушения сна, спутанность сознания.
Противопоказания к применению дигоксина.
1. Абсолютные: гликозидная интоксикация; повышенная чувствительность к препарату.
2. Относительные: выраженная брадикардия (отрицательное хронотропное действие); AV-блокада II и III степени (отрицательное дромотропное действие); изолированный митральный стеноз и нормо - или брадикардия (опасность дилатации левого предсердия с усугублением левожелудочковой недостаточности вследствие повышения давления в его полости; опасность развития отека легких вследствие увеличения сократительной активности правого желудочка и нарастания легочной гипертензии); идиопатический гипертрофический субаортальный стеноз (возможность увеличения обструкции выхода из левого желудочка вследствие сокращения гипертрофированной межжелудочковой перегородки); нестабильная стенокардия и острый инфаркт миокарда (опасность увеличения потребности миокарда в кислороде, а также возможность разрыва миокарда при трансмуральном инфаркте миокарда вследствие повышения давления в полости левого желудочка); синдром WPW (улучшает проведение по дополнительным путям); снижение AV-проводимости (способствует проведению импульсов в обход AV-узла по дополнительным путям) - риск повышения частоты желудочковых сокращений и фибрилляции желудочков; желудочковая экстрасистолия, желудочковая тахикардия.
При неосложненном пароксизме мерцательной аритмии препаратом выбора является прокаинамид (новокаинамид), вводимый в/в медленно в дозе 1000 мг в течение 8-10 мин. (10 мл 10% раствора, доведенные до 20 мл изотоническим раствором хлорида натрия) с постоянным контролем АД, ЧСС и ЭКГ. В момент восстановления синусового ритма введение препарата прекращается. В связи с возможностью снижения АД он вводится в горизонтальном положении больного, при заготовленном шприце с 0,1 мг фенилэфрина (мезатона).
К побочным эффектам относятся: аритмогенное действие, желудочковые нарушения ритма вследствие удлинения интервала QT; замедление атривентрикулярной проводимости, внутрижелудочковой проводимости (возникают чаще в поврежденном миокарде, проявляются на ЭКГ уширением желудочковых комплексов и блокадами ножек пучка Гиса); артериальная гипотензия (вследствие снижения силы сердечных сокращений и вазодилатирующего действия); головокружение, слабость, нарушения сознания, депрессия, бред, галлюцинации; аллергические реакции.
Противопоказаниями к применению прокаинамида являются: артериальная гипотензия, кардиогенный шок, хроническая сердечная недостаточность; синоатриальная и AV-блокады II и III степени, внутрижелудочковые нарушения проводимости; удлинение интервала QТ и указания на эпизоды пируэтной тахикардии в анамнезе; выраженная почечная недостаточность; системная красная волчанка; повышенная чувствительность к препарату.
При исходно пониженном АД в один шприц с прокаинамидом набирается 20-30 мкг мезатона (фенилэфрина). Токсический эффект новокаинамида устраняется в/в струйным введением 100 мл 5% раствора натрия гидрокарбоната.
В ряде случаев альтернативой прокаинамиду может служить верапамил (см. раздел “Пароксизмальная суправентрикулярная тахикардия”). Этот препарат не всегда восстанавливает синусовый ритм, но эффективно снижает ЧСС путем блокирующего влияния на атриовентрикулярный узел. Нельзя, однако, забывать о том, что при мерцательной аритмии у пациентов с синдромом WPW не показано использование верапамила (препарат улучшает проведение по дополнительным путям).
При магнийзависимом мерцании предсердий (доказанная гипомагниемия или наличие удлиненного интервала QT) препаратом выбора служит кормагнезин (магния сульфат, см. раздел “Желудочковая тахикардия”), являющийся в остальных случаях дополнительным средством для урежения ритма.
При неэффективности одного антиаритмического препарата медикаментозная терапия на догоспитальном этапе прекращается, при появлении осложнений (см. выше) проводится электроимпульсная терапия.
Электроимпульсная терапия.
Электроимпульсная терапия при фибрилляции предсердий проводится путем нанесения синхронизированного с зубцом R разряда. Энергия начального разряда составляет 200 кДж. При неэффективности разряда в 200 кДж, проводится наращивание энергии разряда вплоть до 360 кДж.
Показания к госпитализации.
Впервые зарегистрированное мерцание предсердий, затянувшийся пароксизм, отсутствие эффекта от медикаментозной терапии, пароксизм с высокой частотой желудочковых сокращений и развитием осложнений аритмии (см. раздел “Пароксизмальная суправентрикулярная тахикардия”), а также частые рецидивы мерцательной аритмии (для подбора антиаритмической терапии). При постоянной форме мерцательной аритмии госпитализация показана при высокой тахикардии, нарастании сердечной недостаточности.
На ЭКГ представлена: Мерцательная аритмия

ТРЕПЕТАНИЕ ПРЕДСЕРДИЙ
Трепетание предсердий с низким атриовентрикулярным проведением, приводящим к невыраженной тахикардии, и отсутствием осложнений не требует экстренной терапии.
При нестабильной гемодинамике, развитии осложнений на фоне трепетания предсердий с высокой частотой сердечных сокращений (AV-проведение 1:1) показана экстренная электроимпульсная терапия.
Фармакотерапия.
Неосложненное трепетание предсердий с высокой частотой сокращений желудочков, на догоспитальном этапе требует только урежения сердечного ритма, для чего используются дигоксин (см. раздел “Мерцание предсердий”) или верапамил (см. раздел “Пароксизмальная суправентрикулярная тахикардия”). Применение для этого бета-адреноблокаторов (пропранолола - см. раздел “Пароксизмальная суправентрикулярная тахикардия”) наименее целесообразно, хотя и возможно.
Электроимпульсная терапия.
Электроимпульсная терапия при фибрилляции предсердий проводится путем нанесения синхронизированного с зубцом R разряда. Энергия начального разряда составляет 50 кДж. При неэффективности разряда в 50 кДж, проводится наращивание энергии разряда вплоть до 200 кДж.
Показания к госпитализации – те же, что для мерцательной аритмии.
Алгоритм действий при желудочковой экстрасистолии.

Желудочковая экстрасистолия нуждается в лечении, если она возникает в острой стадии инфаркта миокарда, или субъективно плохо переносится, или в случае ее гемодинамической либо прогностической значимости (частая групповая экстрасистолия у пациентов с органическим поражением миокарда). При остром инфаркте миокарда препаратом выбора для купирования желудочковых нарушений ритма является лидокаин; в случае его неэффективности можно использовать новокаинамид. Неотложная помощь проводится на догоспитальном этапе.
На ЭКГ представлена: желудочковая экстрасистолия R на T

Алгоритм действий при желудочковой тахикардии.

Фармакотерапия.
В условиях стабильной гемодинамики средством выбора для купирования желудочковой тахикардии служит лидокаин, вводимый в/в болюсно в дозе 1-2 мг/кг (80-100 мг) в течение 3-5 мин с возможной последующей поддерживающей капельной инфузией длительностью до 24-36 ч со скоростью 20-55 мкг/кг/мин (максимально 4 мг/мин). При необходимости на фоне инфузии допустимо дополнительное струйное введение лидокаина в дозе 40 мг через 10-З0 мин после первого болюса. Удлиненный интервал QT синусовых комплексов и увеличение его дисперсии служит показанием к усилению поддерживающей терапии капельным введением кормагнезина (магния сульфата) со скоростью 3-20 мг/мин (см. ниже). В дальнейшем возможен переход на профилактическое в/м введение лидокаина в дозе 2-4 мг/кг (160-200 мг; максимально 600 мг, а при инфаркте миокарда не более 300 мг) каждые 4-6 ч.
При неэффективности лидокаина применение других антиаритмиков показано при сохранении стабильной гемодинамики и отсутствии нежелательных реакций (опасность коллапса и потенцирования аритмогенного действия антиаритмических препаратов) либо при невозможности проведения электроимпульсной терапии. В этих случаях вторым по значимости препаратом является прокаинамид (новокаинамид), вводимый с соответствующими предосторожностями (см. в разделе “Мерцание предсердий” ) в/в дробными дозами по 100 мг/5 мин до восстановления синусового ритма или достижения насыщающей дозы (500-1000 мг). Эффективность прокаинамида при всех пароксизмальных тахикардиях делает его препаратом выбора для лечения тахикардии неустановленной природы с широким комплексом QRS (желудочковой или суправентрикулярной с аберрантным проведением или на фоне блокады ножек пучка Гиса).
Препаратом выбора при желудочковой тахикардии типа "пируэт" (см. выше) и дополнительным средством при других видах желудочковой тахикардии (в том числе рефрактерных к терапии лидокаином и новокаинамидом) служит кормагнезин (магния сульфат), вводимый в/в в течение 10-15 мин. в дозе 400-800 мг магния (20-40 мл 10% или 10-20 мл 20% раствора). При отсутствии эффекта проводится повторное введение через 30 мин. После достижения эффекта поддерживающая терапия заключается в капельном введении кормагнезина (магния сульфата) со скоростью 3-20 мг/мин. в течение 2-5 ч. Побочные эффекты и противопоказания к применению сульфата магния см. в разделе “Гипертонический криз”.
Электроимпульсная терапия.
Желудочковая тахикардия при нестабильной гемодинамике требует немедленной электроимпульсной терапии несинхронизированным разрядом дефибриллятора. Начальная энергия составляет 100-150 кДж с повышение при неэффективности первого разряда вплоть до 360 кДж. После восстановления синусового ритма проводится поддерживающая терапия капельным введением лидокаина (см. выше).
Показания к госпитализации.
При пароксизмальной желудочковой тахикардии после оказания всегда необходима госпитализация для проведения профилактики желудочковых нарушений ритма.
Фармакотерапия.
При узких комплексах QRS целесообразно применение антагониста кальция верапамила (изоптина), удлиняющего рефрактерный период в атриовентрикулярном узле. Препарат вводится в/в болюсно в дозе 2,5-5 мг за 2-4 мин (во избежание развития коллапса или выраженной брадикардии) с возможным повторным введением 5-10 мг через 15-30 мин при сохранении тахикардии и отсутствии гипотензии.
К побочным эффектам верапамила относятся: брадикардия (вплоть до асистолии при быстром внутривенном введении за счет подавления автоматизма синусового узла); AV-блокада (вплоть до полной поперечной при быстром внутривенном введении); преходящая желудочковая экстрасистолия (купируется самостоятельно); артериальная гипотензия вследствие периферической вазодилатации и отрицательного инотропного действия (вплоть до коллапса при быстром внутривенном введении); нарастание или появление признаков сердечной недостаточности (за счет отрицательного инотропного действия), отек легких. Со стороны ЦНС отмечаются головокружение, головная боль, нервозность, заторможенность; покраснение лица, периферические отеки; чувство нехватки воздуха, одышка; аллергические реакции.
Верапамил следует применять только при нарушениях ритма с "узким" комплексом QRS. При "широком" комплексе QRS и подозрении на синдром Вольфа-Паркинсона-Уайта (синдром WPW) верапамил противопоказан, так как он укорачивает рефрактерный период дополнительных путей проведения и может вызвать увеличение ЧСС и фибрилляцию желудочков. Диагностика синдрома WPW возможна при соответствующих анамнестических указаниях и/или при оценке предыдущих ЭКГ с синусовым ритмом (интервал PQ менее 0,12 с, комплекс QRS уширен, определяется дельта-волна). Другими противопоказаниями к применению верапамила являются:
1. Абсолютные: выраженная брадикардия, синдром слабости синусового узла; AV-блокада II и III степени; кардиогенный шок; хроническая и острая сердечная недостаточность; повышенная чувствительность к препарату.
2. Относительные: брадикардия с ЧСС менее 50 в минуту; AV-блокада I степени; желудочковая тахикардия; артериальная гипотензия (САД менее 90 мм рт.ст.).
Кроме того, верапамил противопоказан пациентам, у которых в течение последних двух часов применялся какой-либо бета-адреноблокатор.
Альтернативой верапамилу может служить прокаинамид (новокаинамид). Препарат можно также использовать при неэффективности верапамила, но не ранее чем через 15 мин после введения последнего и при условии сохранения стабильной гемодинамики. Прокаинамид эффективен при реципрокных тахикардиях у пациентов с синдромом WPW (когда верапамил противопоказан). Методику введения, побочные эффекты и противопоказания см. в разделе “Мерцательная аритмия”.
Возмож
|
из
5.00
|
Обсуждение в статье: Блокада ножек и ветвей пучка Гиса |
|
Обсуждений еще не было, будьте первым... ↓↓↓ |

Почему 1285321 студент выбрали МегаОбучалку...
Система поиска информации
Мобильная версия сайта
Удобная навигация
Нет шокирующей рекламы

