 |
Главная |
Экзаменационные микропрепараты по патологической анатомии. 3 курс ОМ
|
из
5.00
|
16. Печень при миелолейкозе. Микропрепараты (а, б). Печень при хроническом миелолейкозе: выраженная инфильтрация опухолевыми миелоцитами паренхиматозных долек по ходу синусоидов, жировая дистрофия и липофусциноз гепатоцитов. В портальных трактах инфильтрация не выражена. Окраска гематоксилином и эозином: а, б - х200 При микроскопическом исследовании (рис. 4-4 и 4-5) выявляют инфильтрацию портальных трактов и синусоидов незрелыми и зрелыми клетками миелоидного ряда. Незрелые клетки располагаются снаружи от стенки синусоидов. Расширение портальных трактов отмечается за счёт инфильтрации миелоцитами и полиморфноядерными лейкоцитами (нейтрофилами и эозинофилами): видны также круглые клетки. Тяжи печеночных клеток сдавлены лейкемическими скоплениями.

17. Красное размягчение мозга. При образовании гематомы мозга находят выраженную альтерацию стенок артериол и мелких артерий с образованием микроаневризм и разрывом их стенок. В месте кровоизлияния ткань мозга разрушается, образуется полость, заполненная свертками крови и размягченной тканью мозга (красное размягчение мозга). Отличается наличием многочисленных, хорошо окрашенных эритроцитов, лежащих сплошными массами; эритроциты утрачивают способность окрашиваться и представляются в виде бледной однородной массы, в ткани могут образовываться пустоты. Остатки первоначальной ткани утрачивают особенности своего строения и приобретают характер волокнистых, набухших или бесформенных масс.

18. Гнойный лептоменингит. Микропрепараты (а, б). Гнойный менингит: мягкие мозговые оболочки утолщены и диффузно инфильтрированы нейтрофильными лейкоцитами (флегмонозное воспаление). Сосуды мягких мозговых оболочек и прилежащего к ним вещества головного мозга расширены, полнокровны. В субарахноидальном пространстве обнаруживаются нити фибрина. В веществе головного мозга выражены периваскулярный и перицеллюлярный отеки, дистрофические изменения нейронов, пролиферация глиальных клеток. Окраска гематоксилином и эозином: а - x60, б - x 100

19. Диффузный токсический зоб. Микропрепараты (а, б). Диффузный токсический зоб (болезнь Грейвса, тиреотоксикоз, базедова болезнь): преобладание мелких фолликулов неправильной формы, выстланных цилиндрическим или кубическим эпителием, с формированием «подушек» Сандерсона, сосочковых бессосудистых структур. Коллоид с краевой вакуолизацией, местами отсутствует или слабо окрашивается - с признаками резорбции. В межфолликулярной строме очаги пролиферации фолликулярных клеток, лимфоцитарная инфильтрация (могут формироваться лимфоидные фолликулы). Окраска гематоксилином и эозином: а - х60, б - x 120

20. Поджелудочная железа при сахарном диабете. Микропрепарат. Атрофия и липоматоз поджелудочной железы при сахарном диабете 2 типа: небольшие размеры паренхиматозных долек, разрастания жировой и соединительной ткани, сохранившиеся единичные небольшие и нередко склерозированные островки Лангерганса. Окраска гематоксилином и эозином: x60

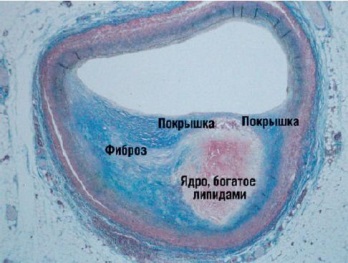
1.  Атеросклеротическая бляшка фиброзного типа с небольшим участком кальциноза, стенозирующая просвет коронарной артерии на 85%. Окраска гематоксилином и эозином. Ув. – луп
Атеросклеротическая бляшка фиброзного типа с небольшим участком кальциноза, стенозирующая просвет коронарной артерии на 85%. Окраска гематоксилином и эозином. Ув. – луп
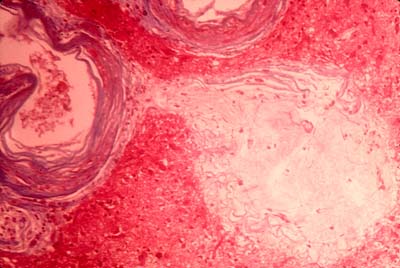
 Нестабильная бляшка. Срез венечной артерии с бляшкой, склонной к разрыву, состоящей из относительно крупного липидного ядра, покрытого тонкой и хрупкой фиброзной покрышкой. Окрашивание trichrome, коллаген - синий, липиды - бесцветные.
Нестабильная бляшка. Срез венечной артерии с бляшкой, склонной к разрыву, состоящей из относительно крупного липидного ядра, покрытого тонкой и хрупкой фиброзной покрышкой. Окрашивание trichrome, коллаген - синий, липиды - бесцветные.
2. 
 Артериолосклеротический нефросклероз. Гиалинизированный (ГК) и атрофирующийся (АК) клубочки.
Артериолосклеротический нефросклероз. Гиалинизированный (ГК) и атрофирующийся (АК) клубочки.
Микропрепараты (а, б). Артериолосклеротический нефросклероз: 1 - гиалиноз и склероз артериол; 2 - гиалиноз клубочков; 3 - склероз стромы; 4 - белковая дистрофия и атрофия эпителия извитых канальцев. Окраска гематоксилином и эозином: а х 100, б - х400

3.  Инфаркт миокарда .отчетливый коагуляционный некроз кардиомиоцитов (см. Рисунок 1), цитоплазма их гомогенная, ярко оксифильная, часть клеток фрагментированы, в единичных могут быть еще сохранены ядра, выражен отек стромы и лейкоцитарная инфильтрация (см. Рисунок 2), но распад нейтрофилов пока не выражен.
Инфаркт миокарда .отчетливый коагуляционный некроз кардиомиоцитов (см. Рисунок 1), цитоплазма их гомогенная, ярко оксифильная, часть клеток фрагментированы, в единичных могут быть еще сохранены ядра, выражен отек стромы и лейкоцитарная инфильтрация (см. Рисунок 2), но распад нейтрофилов пока не выражен.
4.  Крупозная пневмония. Микропрепараты (а-г). Крупозная (долевая) пневмония: фибринозное воспаление паренхимы легкого: воспаление занимает весь гистологический срез ткани легкого, просветы альвеол заполнены экссудатом - сетчатыми массами фибрина и нейтрофильными лейкоцитами. Экссудат не плотно прилегает к стенкам альвеол (местами видны щелевидные просветы), по межальвеолярным ходам распространяется на соседние группы альвеол. В межальвеолярных перегородках воспаление не выражено, отмечаются только гиперемия сосудов, стаз, отек стромы. В просвете части мелких сосудов тромбы. Также отсутствуют признаки воспаления в стенках бронхов и перибронхиальной ткани. При окраске по Вейгерту (или Шуенинову) фибрин окрашивается в фиолетовый цвет.
Крупозная пневмония. Микропрепараты (а-г). Крупозная (долевая) пневмония: фибринозное воспаление паренхимы легкого: воспаление занимает весь гистологический срез ткани легкого, просветы альвеол заполнены экссудатом - сетчатыми массами фибрина и нейтрофильными лейкоцитами. Экссудат не плотно прилегает к стенкам альвеол (местами видны щелевидные просветы), по межальвеолярным ходам распространяется на соседние группы альвеол. В межальвеолярных перегородках воспаление не выражено, отмечаются только гиперемия сосудов, стаз, отек стромы. В просвете части мелких сосудов тромбы. Также отсутствуют признаки воспаления в стенках бронхов и перибронхиальной ткани. При окраске по Вейгерту (или Шуенинову) фибрин окрашивается в фиолетовый цвет.
5. Микропрепарат «Очаговая пневмония (бронхопневмония)». Среди неизменной ткани легкого очаги воспалительных изменений: в просвете альвеол экссудат из нейтрофильных лейкоцитов, ими же инфильтрированы межальвеолярные перегородки, перибронхиальная ткань, стенки бронхов. Среди групп альвеол с экссудатом постоянно встречаются участки острой эмфиземы, а также нередко - заполненные отечной жидкостью с примесью эритроцитов и слущенныхальвеоцитов.
6.  Микропрепараты (а, б). Бронхоэктазы и пневмосклероз: просвет бронхов расширен, содержит слущенный эпителий, лейкоциты, эпителий бронха местами с признаками плоскоклеточной метаплазии (а), его базальная мембрана утолщена, гиалинизирована, склероз и диффузная воспалительная инфильтрация (лейкоциты, лимфоциты, макрофаги) подслизистого слоя, слизистые железы и мышечная пластинка гипертрофированы либо атрофичны (б). Окраска гематоксилином и эозином: а - х60, б - х 10 (б - препарат А.Л. Черняева, М.В. Самсоновой)
Микропрепараты (а, б). Бронхоэктазы и пневмосклероз: просвет бронхов расширен, содержит слущенный эпителий, лейкоциты, эпителий бронха местами с признаками плоскоклеточной метаплазии (а), его базальная мембрана утолщена, гиалинизирована, склероз и диффузная воспалительная инфильтрация (лейкоциты, лимфоциты, макрофаги) подслизистого слоя, слизистые железы и мышечная пластинка гипертрофированы либо атрофичны (б). Окраска гематоксилином и эозином: а - х60, б - х 10 (б - препарат А.Л. Черняева, М.В. Самсоновой)
7. 
 Микропрепараты (а, б). Флегмонозно-язвенный аппендицит: выраженная лейкоцитарная инфильтрация всех слоев стенки аппендикса, отек, воспалительная гиперемия, некроз и изъязвление слизистой оболочки, атрофия лимфоидной ткани.
Микропрепараты (а, б). Флегмонозно-язвенный аппендицит: выраженная лейкоцитарная инфильтрация всех слоев стенки аппендикса, отек, воспалительная гиперемия, некроз и изъязвление слизистой оболочки, атрофия лимфоидной ткани.
Червеобразный отросток на поперечном срезе. Слизистая оболочка изъязвлена, с кровоизлияниями, все слои стенки диффузно инфильтрированы сегментоядерными лейкоцитами, большое количество лейкоцитов определяется и в просвете отростка. Воспалительный процесс распространяется на брыжейку - гнойный мезентериолит.
 8. Острый вирусный гепатит
8. Острый вирусный гепатит
 8. Микропрепараты (а, б). Острый вирусный гепатит:дискомплексация печеночных балок, гепатоциты в состоянии гидропической (баллонной, вакуольной) дистрофии (многие - в состоянии колликвационного некроза), внутриклеточный холестаз, встречаются тельца Каунсилмена (см. рис. 1-13), выражена лимфомакрофагальная инфильтрация портальных трактов (менее - внутри долек), активация звездчатых ретикулоэндотелиоцитов (купферовских клеток).
8. Микропрепараты (а, б). Острый вирусный гепатит:дискомплексация печеночных балок, гепатоциты в состоянии гидропической (баллонной, вакуольной) дистрофии (многие - в состоянии колликвационного некроза), внутриклеточный холестаз, встречаются тельца Каунсилмена (см. рис. 1-13), выражена лимфомакрофагальная инфильтрация портальных трактов (менее - внутри долек), активация звездчатых ретикулоэндотелиоцитов (купферовских клеток).
 9.Микропрепарат «Хронический алкогольный гепатит с исходом в цирроз». Значительная часть гепатоцитов в состоянии жировой дистрофии, некоторые печеночные клетки крупные, двуядерные (регенерация). В цитоплазме отдельныхгепатоцитов скопления эозинофильного вещества - алкогольного гиалина (тельца Мэллори). Тельца Мэллори окружены группами нейтрофильных лейкоцитов. Выражен склероз стенок центральных вен. Местами нормальное строение печени нарушено, видны мелкие мономорфные узлы-регенераты (ложные дольки), разделенные узкими прослойками соединительной ткани. В ложных дольках центральная вена смещена на периферию дольки или вообще отсутствует. В септах и портальных трактах - инфильтрат из нейтрофильных лейкоцитов, лимфоцитов и макрофагов, пролиферация желчных протоков, x 200
9.Микропрепарат «Хронический алкогольный гепатит с исходом в цирроз». Значительная часть гепатоцитов в состоянии жировой дистрофии, некоторые печеночные клетки крупные, двуядерные (регенерация). В цитоплазме отдельныхгепатоцитов скопления эозинофильного вещества - алкогольного гиалина (тельца Мэллори). Тельца Мэллори окружены группами нейтрофильных лейкоцитов. Выражен склероз стенок центральных вен. Местами нормальное строение печени нарушено, видны мелкие мономорфные узлы-регенераты (ложные дольки), разделенные узкими прослойками соединительной ткани. В ложных дольках центральная вена смещена на периферию дольки или вообще отсутствует. В септах и портальных трактах - инфильтрат из нейтрофильных лейкоцитов, лимфоцитов и макрофагов, пролиферация желчных протоков, x 200

 9. Микропрепараты (а, б). Хронический алкогольный гепатит с исходом в цирроз: значительная часть гепатоцитов в состоянии жировой дистрофии, некоторые печеночные клетки крупные, двуядерные (регенерация). В цитоплазме отдельныхгепатоцитов скопления эозинофильного вещества - алкогольного гиалина (тельца Мэллори). Тельца Мэллори окружены группами нейтрофильных лейкоцитов. Выражен склероз стенок центральных вен. Местами нормальное строение печени нарушено, видны мелкие мономорфные узлы-регенераты (ложные дольки), разделенные узкими прослойками соединительной ткани. В ложных дольках центральная вена смещена на периферию или вообще отсутствует. В септах и портальных трактах инфильтрат из нейтрофильных лейкоцитов, лимфоцитов и макрофагов, пролиферация желчных протоков
9. Микропрепараты (а, б). Хронический алкогольный гепатит с исходом в цирроз: значительная часть гепатоцитов в состоянии жировой дистрофии, некоторые печеночные клетки крупные, двуядерные (регенерация). В цитоплазме отдельныхгепатоцитов скопления эозинофильного вещества - алкогольного гиалина (тельца Мэллори). Тельца Мэллори окружены группами нейтрофильных лейкоцитов. Выражен склероз стенок центральных вен. Местами нормальное строение печени нарушено, видны мелкие мономорфные узлы-регенераты (ложные дольки), разделенные узкими прослойками соединительной ткани. В ложных дольках центральная вена смещена на периферию или вообще отсутствует. В септах и портальных трактах инфильтрат из нейтрофильных лейкоцитов, лимфоцитов и макрофагов, пролиферация желчных протоков
10Портальный цирроз печени.
Зрелая соединительная ткань, богатая лимфогистиоцитарной инфильтрацией,разрастается вокруг печеночных долек по ходу портальных трактов, в результате чего дольки деформируются, становятся округлыми, центральные печеночные вены сдавливаются к периферии или исчезают. Трабекулярное строение в дольках нарушается, определяются признаки зернистой или жировой дистрофии.

10 Микропрепараты (а, б). Монолобулярный (портальный) цирроз печени: дольковое строение печени нарушено, склероз портальных трактов, порто-портальные и портоцентральные септы делят дольки на фрагменты (ложные дольки разной величины и формы, многие без центральных вен); в строме выражена лимфомакрофагальная инфильтрация, местами проникающая через пограничную пластинку в дольки; гепатоциты в состоянии жировой и белковой (гидропической) дистрофии, отдельные - крупные, иногда двуядерные (признаки регенерации); пролиферация желчных протоков в портальных трактах.
Этиология и патогенез. Предложено немало теорий для выяснения причин камнеобразования, но ни одна из них не дает полного объяснения причины появления камней у всех больных с мочекаменной болезнью. На сегодня принято считать, что мочекаменная болезнь является полиэтиологическим заболеванием. Она возникает вследствие врожденных аномалий, климатических условий, дефицита витаминов и микроэлементов, гормональных нарушений, изменений рН мочи, воспалительных процессов, метаболических нарушений (генетически обусловленных) и т.д. Согласно общепринятой модели камнеобразования генез почечных камней разделяют на каузальный(причинный) и формальный. Первый рассматривает этиологические факторы заболевания, второй - объясняет физико-химические условия образования камней и условия, способствующие их образованию. К образованию камней в почке может привести один или несколько факторов, но обязательно тогда, когда для этого есть патологические условия, способствующие этому процессу. Камнеобразование - сложный физико-химический процесс с периодом нарушений кристаллурии и колоидного равновесия. Моча должна иметь перенасыщенный раствор соли, из которого формируется и растет кристалл. В то же время содержание в ней веществ, ингибирующих формирование кристаллов, должно быть сниженным, отсуствовать или же, наоборот, они должны появиться. Считают, что среди причин, обуславливающих нарушение почечных функций, важную роль играют патологические врожденные изменения в почках - тубулопатии. Врожденные тубулопатии (ферментопатии) создают фон для дальнейшего образования камней. Они являются нарушением обменных процессов в организме и функции канальцев нефронов, за счет отсутствия или недостаточности какого-либо фермента. При этом возникает блокада обменных процессов.
Различают три степени роста коралловидных камней. При первой степени камень почти полностью содержится в почечной лоханке, но имеет отростки в сторону чашек, при третьем - совсем заполняет почечную лоханку и чашечки, образуя ветви на уровне малых чашек. Вторая степень промежуточная - отростки камня занимают все большие чашки.
Большинство коралловидных камней состоят из аммония и фосфата магния, а также фосфата кальция. Ведущим патологическим звеном у таких пациентов является хроническое ощелачивание мочи, которое развивается в результате действия уреазообразующих микроорганизмов в моче.
При отсутствии клинических признаков инфекции упомянутые методы позволяют выявить изменения, характерные для хронического пиелонефрита. Считают, что органическая основа камня состоит из белково-углеродных соединений типа хондроитинсульфатов и нейтральных гликозаминогликанов. Исходя из этого, можно предположить, что при инфицированном нефролитиазе ведущую роль в образовании камней играет нарушение лизосомальной системы клеток проксимального и частично дистального отдела канальцев нефронов.
Патологическая анатомия. Изменения в почках при мочекаменной болезни разнообразные и зависят от анатомических особенностей почки, локализации камня, его величины, формы, длительности процесса, а также степени активности пиелонефрита. С помощью гистохимических и электронно-микроскопических исследований можно определить изменения, связанные непосредственно с образованием камня. Они касаются интерстициальной ткани почки, системы канальцев нефронов, активности ферментов почки.
Кратковременное пребывание камня в почечной лоханке и мочеточнике сопровождается незначительными изменениями в их слизистой оболочке. Длительное же пребывание камня приводит к склерозу и атрофии почечной лоханки, оттуда процесс переходит на интерстициальную ткань почки, вследствие чего постепенно погибают функциональные элементы почечной паренхимы и одновременно происходит ее жировое замещение.
Длительное пребывание камней в почке и мочеточнике, кроме пиелонефрита, пиелоектазии, гидронефроза, уретерогидронефроза, может вызвать сморщивание и жировое перерождение почки, пионефроз, паранефрит, нарушение целостности слизистой оболочки мочеточника с последующим сужением его просвета, уретрит, периуретерит, перфорацию почки в кишку с образованием почечно-кишечного свища и т.д..
Большие малоподвижные камни вызывают повышение внутрилоханочного давления, вследствие чего растет и внутрипочечное давление. Возникают лоханочно-почечные рефлюксы, которые способствуют постепенному превращению ее в рубцовую соединительную ткань, замещая почечную паренхиму. Постепенно процесс охватывает окружающую клетчатку, развиваются перипиелит, перинефрит, педункулит. В случае присоединения инфекции процесс разрушения паренхимы ускоряется. Длительное пребывание камня в таких условиях вызывает постепенное распространение воспалительного процесса на мозговое, а затем и корковое вещество паренхимы почки с развитием в ней инфильтратов, апостем или абсцессов, которые могут сливаться между собой. Волокнистая капсула почки при этом утолщается и срастается с окружающей жировой тканью, вследствие чего процесс нередко охватывает всю паранефральную клетчатку. Это может вызвать развитие индуративного или гнойного паранефрита. Калькулезный пиелонефрит иногда вызывает расплавление почечной ткани (пионефроз).
При длительном ущемлении камня в мочеточнике может наступить истончение его стенки. Однако такие условия наблюдаются короткое время. В большинстве случаев при ущемлении камня развивается воспалительный процесс. При этом вследствие инфильтрации стенки мочеточника резко утолщаются, а просвет его уменьшается. Мышечные элементы стенки мочеточника гибнут, что приводит к нарушению уродинамики мочи из почечной лоханки.
Нарушение оттока мочи вследствие обтурации просвета мочеточника камнем и патологические изменения его стенки вызывают морфологические изменения в самой почке. Сначала (после нарушения оттока мочи в средней или нижней трети мочеточника) в асептических условиях наступает расширение только мочеточника, а затем и почечной лоханки.
Расширение чашечно-лоханочной системы постепенно увеличивается: сначала расширяется почечная лоханка, а затем и чашки, развивается гидронефроз. Вследствие присоединения инфекции асептический уретерогидронефроз трансформируется в пионефроз. Развиваются уретерит, периуретерит, мочеточник склерозируется и становится малоподвижным. На месте закупорки (обтурации) мочеточника камнем нередко образуются сужения, пролежень и даже перфорация его стенки.
При длительной закупорке просвета мочеточника нарушается функция почки не только на стороне патологии, но и на противоположной, иногда - функция других органов и систем (печени, желудка, кишечника и др.). В связи с этим у больных калькулезным пиелонефритом наступают значительные нарушение системы свертывания и противосвертывающей систем крови, липидного и белкового обменов, иммунной реактивности организма и др.. Степень нарушения зависит от активности воспалительного процесса, выраженности недостаточности функции почек.
Полипы эндометрия (эндометриальные полипы) — единичные или множественные ограниченные выросты эндометрия длиной 2—3 см, возникают обычно из его базального слоя. Большинство полипов, возникающих в пубертатном периоде, не подвергается циклическим изменениям. В редких случаях длина полипов достигает 6— 8 см и они частично оказываются в канале шейки матки или даже за пределами наружного зева. Полипы эндометрия располагаются на ножке или на широком основании. Отличительной их особенностью являются кровеносные сосуды с утолщенными и склерозированными стенками, которые располагаются главным образом у оснований и в ножках полипов. В соскобе ножку полипа определяют по характеру сосудов и фиброзной соединительной ткани. В зависимости от соотношения стромы и железистого компонента выделяют железистые полипы [преобладает железистый компонент, железисто-фиброзные полипы] —наиболее частый вид полипов. К редким видам полипов относят аденоматозные полипы. Они отличаются обилием железистой ткани, интенсивной пролиферацией эпителия; фиброзные и аденомиоматозные полипы: строма последних, кроме фиброзной ткани, содержит пучки гладких мышц. Плоскоклеточная метаплазия встречается редко, главным образом в аденоматозных полипах. Малигнизацию полипов, в том числе аденоматозных, наблюдают редко. При исследовании соскоба слизистой оболочки тела матки не следует ограничиваться диагнозом полипа эндометрия. Полноценным является гистологический диагноз, в котором отражено и функционально-морфологическое состояние эндометрия, что является не менее, а иногда и более важным для определения тактики ведения больных.
1. Полипы эндометрия. Классификация Полипы эндометрия представляют собой очаговую гиперплазию эндометрия. Развиваются они вследствие пролиферации желез базального слоя эндометрия на ножке, состоящей из фиброзной и гладкомышечной ткани.
Выделяют железистые, железисто-фиброзные и фиброзные полипы.
Железистые полипы состоят из стромы и желез, просвет которых может быть расширен (железисто-кистозный полип). Железистый компонент преобладает над стромальным. Железы располагаются под углом друг к другу в различных направлениях с неодинаковой длиной, выстланы эпителием пролиферативного типа. В строме много клеток, рыхлой соединительной ткани с клубками кровеносных сосудов в основании и ножке.
Железисто-фиброзные полипы состоят из соединительнотканной стромы и ограниченного количества желез, в которых железистый эпителий чередуется с нефункционирующим.
В фиброзных полипах больше содержится соединительной ткани, желез очень мало или они отсутствуют; железы выстланы нефункционирующим эпителием. Отмечается небольшое количество сосудов со склерозированными стенками.
Выделяют также аденоматозные полипы, которые характеризуются обилием диффузно распространенной железистой ткани с интенсивной пролиферацией эпителия, и полипы с очаговым аденоматозом. Эти полипы по морфологической структуре сходны с железисто-фиброзными, но на отдельных их участках наблюдается интенсивная очаговая пролиферация желез со структурной перестройкой эпителия.
Железы имеют неправильную форму и величину с ложнососочковыми выростами в просветах. Иногда в очагах встречается плроскоклеточная метаплазия.
2. Патогенез В патогенезе полипов эндометрия ведущую роль играют те же факторы, что и в патогенезе гиперплазии эндометрия, т. е. нарушение гормонального баланса эстрогенов и прогестерона.
В репродуктивном возрасте возникновение полипов может быть связано с локальными повреждающими воздействиями на эндометрий - медицинскими абортами, выскабливанием, внутриматочными вмешательствами, воспалительными заболеваниями. Я. В. Бохман выделяет 2 клинико-патогенетических варианта полипов эндометрия.
При первом варианте полипы развиваются на фоне железисто-кистозной гиперплазии, часто у женщин с обменно-эндокринными нарушениями. При этом чаще возникают железистые или железисто-кистозные полипы, склонные к малигнизации.
Полипы второго типа развиваются на фоне неизмененного эндометрия у женщин при отсутствии обменных и эндокринных нарушений. Чаще это бывают железисто-фиброзные или фиброзные полипы.
3. Клиническая картина. Диагностика Клиническая картина полипов эндометрия весьма разнообразна. Она зависит от возраста женщины, гормональной и репродуктивной функции, наличия сопутствующей патологии. Самым частым симптомом являются нарушения менструального цикла.
При полипах на фоне нормально функционирующего эндометрия у женщин репродуктивного возраста отмечаются скудные межменструальные и предменструальные сукровичные выделения при сохраненном менструальном цикле, а также увеличение менструальной кровопотери.
При ановуляторных циклах имеют место метроррагии. У женщин в постменопаузе чаще наблюдаются фиброзные полипы, которые клинически проявляются однократными или повторяющимися кровянистыми выделениями из половых путей.
Боли при полипах эндометрия бывают редко, в основном при развитии некротических изменений в полипах или при рождении полипа.
Диагностика полипов эндометрия основывается на данных анамнеза, клинической картине. При подозрении на полип эндометрия с диагностической целью проводят ультразвуковое исследование, информативность которого, особенно при использовании влагалищных датчиков, достаточно высока.
Наиболее точным методом диагностики полипов эндометрия является гистероскопия. Этот метод используется для диагностики полипов, прицельного их удаления, контроля эффективности лечения.
2. Доброкачественная гиперплазия предстательной железы - аденоматозная гиперплазия периуретральной части простаты, нередко выявляемая у мужчин старше 50 лет и вызывающая обструкцию выходного отдела мочевого пузыря, выраженную в различной степени. Этиология не известна, но может быть связана с возрастными изменениями гормонального баланса.
3. Патологическая анатомия
4. В периуретральной области предстательной железы выявляются множественные фиброаденоматозные узелки, исходящие, вероятно, из самих периуретральных желез, а не из фиброзно-мышечной ткани простаты (хирургической капсулы); последняя смещается к периферии по мере роста гиперпластических узелков. Процесс может затрагивать боковые стенки предстательной железы (гиперплазия боковых долей) или ткань у нижнего края шейки мочевого пузыря (гиперплазия средней доли).
5. Гистологически выявляются очаги железистой ткани, между которыми имеется более или менее развитая фиброзная строма. Вторичная инфекция может способствовать развитию хронического простатита. По мере сдавления простатической части мочеиспускательного канала постепенно увеличивается препятствие оттоку мочи, что приводит к гипертрофии детрузора, образованию трабекул, ячеистой структуры и дивертикулов. Неполное опорожнение мочевого пузыря предрасполагает к инфекции со вторичными воспалительными изменениями в пузыре и верхних отделах мочевых путей. Длительная закупорка, даже неполная, может вызывать гидронефроз и нарушать функцию почек. Застой мочи способствует также формированию камней.
Формы доброкачественной гиперплазии предстательной железы По гистоморфологическому признаку различают 4 формы ДГПЖ: железистую (аденома), фиброзную (фиброаденома), миоматозную (аденомиома) и смешанную. Клиническая классификация основана на морфофункциональном состоянии мочевого пузыря, верхних мочевых путей и почек в зависимости от стадии заболевания. I стадия характеризуется наличием компенсаторной гипертрофии детрузора, обеспечивающей полную эвакуацию мочи из мочевого пузыря, т.е. отсутствие симптома остаточной мочи. Нарушения функций почек и верхних отделов мочевыводящих путей отсутствуют. Основным является синдром дизурии - нарушение частоты и длительности мочеиспускания. II стадия характеризуется дистрофическими изменениями детрузора и появлением вследствие его недостаточной сократительной способности симптома остаточной мочи (от 100-200 до 1000 мл). Наблюдается нарушение транспорта мочи на уровне мочеточников и почечных лоханок с последующим их расширением и снижением функции почек (компенсированная стадия почечной недостаточности). Сохраняется синдром дизурии (возникают императивные позывы на мочеиспускание, учащение мочеиспускания или его задержка, болевой синдром). III стадия - парадоксальная ишурия. Характерны декомпенсация функции детрузора, расширение верхних мочевых путей, почечных лоханок и чашечек и прогрессирование почечной недостаточности до терминальной стадии с признаками уремии. Мочевой пузырь растянут и переполнен, на фоне хронической задержки мочи наблюдается ее непроизвольное выделение (ночное, а затем и дневное) в случае преодоления скопившейся мочой сопротивления пузырного сфинктера (парадоксальная ишурия). Скопировано с сайта: http://www.astromeridian.ru/medicina/
Осложнения ДГПЖ (аденомы простаты):
1. Острая задержка мочеиспускания (ОЗМ): проявляется невозможностью помочиться. Появляются позывы на мочеиспускание, боли в надлобковой области. Спровоцировать ОЗМ могут: употребление алкоголя, запоры, переохлаждение, постельный режим, несвоевременное опорожнения мочевого пузыря. Нужно в экстренном порядке обратиться к хирургу или урологу для проведения неотложной помощи.
2.Воспаление мочевыводящих путей: уретрит, цистит, пиелонефрит, которые возникают благодаря застою мочи в мочевыводящих путях.
3. Гематурия (кровотечение).
4. Хроническая почечная недостаточность: развивается при отсутствии лечения в 3 стадии заболевания.
атрофия и липоматоз поджелудочной железы
Патологическая анатомия.
Прежде всего поражаются островковые аппараты поджелудочной железы, происходят изменения в печени, сосудистом русле и почках. Поджелудочная железа уменьшена в размере, возникают ее липоматоз и склероз. Большинство островков подвергаются атрофии и гиалинозу, а другие островки компенсаторно гипертрофируются. Печень увеличена, и печеночные клетки подвергаются ожирению. Диабетическая макроангиопатия проявляется атеросклерозом артерий эластического и мышечного типов. При диабетической микроангиопатии базальная мембрана микроциркуляторного русла подвергается плазморрагическому пропитыванию, а в дальнейшем – склерозу и гиалинозу. При этом появляется липогиалин. Данный процесс носит генерализованный характер. Почки при диабете поражаются в виде диабетического гломерулонефрита и гломерулосклероза. Возникает пролиферация мезангиальных клеток, в которых усиливается образование мембраноподобного вещества, что приводит к гиалинозу мезанглия и гибели клубочков. Процесс может носить диффузный характер, узловатый и смешанный. Возможно экссудативное проявление диабетической нефропатии, при этом на капиллярных петлях клубочков образуются фибриновые шапочки, эпителий узлового сегмента нефрона изменяется, он становится высоким со светлой полупрозрачной мембраной, в которой выявляется гликоген. Смерть при диабете возникает в результате гангрены конечностей, инфаркта миокарда, уремии и редко – от диабетической комы.
Сахарный диабет
Сахарный диабет – заболевание, обусловленное относительной или абсолютной недостаточностью инсулина.
Классификация:
1) спонтанный диабет (инсулин-зависимый 1-й тип и инсулин-независимый 2-й тип);
2) диабет беременных;
3) вторичный диабет;
4) латентный диабет.
К факторам риска по этиологии и патогенезу относятся:
1) генетически детерминированные нарушения функции и количества ?-клеток (снижение синтеза инсулина, нарушение превращения преинсулина в инсулин, синтез аномального инсулина);
2) факторы внешней среды, нарушение целостности и функционирования ?-клеток (вирусы, аутоиммунные болезни, ожирение, повышение активности адренергической нервной системы).
Инсулиновая недостаточность нарушает синтез гликогена, повышается сахар в крови (гипергликемия), появляется сахар в моче (глюкозурия). За счет неогликогенеза происходит синтез глюкозы, что приводит к гиперлипидемии, ацетонемии и кетонемии. Все перечисленные вещества приводят к ацидозу. Поражаются сосуды и возникают диабетические микроангиопатии и макроангиопатии.
Фибринозный
Для фибринозного экссудата (лат. exsudo fibrinosum)[14] характерно высокое содержание фибриногена, обусловленное значительным повышением проницаемости сосудов. При взаимодействии с повреждёнными или воспалёнными тканями фибриноген трансформируется в фибрин, который на поверхности серозных оболочек выпадает в виде ворсинчатых масс, а на поверхности слизистых оболочек — в виде плёнок.[комм. 3] Вследствие большого содержания в таком экссудате фибрина его плотность больше, чем плотность серозного экссудата.[3][7]
Фибринозная экссудация может появляться при воспалении, вызванном возбудителями дизентерии, туберкулёза, дифтерии, а также вирусами, токсинами эндогенного (уремия) или экзогенного (отравление сулемой) происхождения.[7]
На серозных оболочках выпавший фибрин частично подвергаются аутолизу, но большая его часть организуется[комм. 4], в связи с чем образуются спайки и рубцы. На слизистых оболочках фибрин подвергаются аутолизу и отторгается, оставляя язвы, глубина которых определяется глубиной выпадения фибрина. Со временем язвы заживают.[7]
Классификация гломерулонефритов:
· по морфологии – интракапиллярныйгломерулонефрит, при котором воспаление локализуется в капиллярном клубочке и экстракапиллярныйгломерулонефрит, при котором воспаление локализуется не в капиллярном клубочке, а в полости капсулы клубочка;
· по характеру воспаления – интракапиллярныйгломерулонефрит может быть экссудативным (происходит инфильтрация капиллярного клубочка лейкоцитами) и продуктивным (находят размножение клеток эндотелия и мезангия и это проявляется увеличением числа ядер на территории сосудистого клубочка). Экстракапиллярныйгломерулонефрит может быть экссудативным – серозным, фибринозным, геморрагическим (тот или иной вид экссудата накапливается в полости капсулы клубочка) и продуктивным с образованием в полости капсулы клубочка полулуний из эпителия.
· По распространенности – диффузный (поражение всех клубочков почек) и очаговый (поражение отдельных клубочков).
·  По течению – острый, подострый и хронический гломерулонефриты.
По течению – острый, подострый и хронический гломерулонефриты.
|
из
5.00
|
Обсуждение в статье: Экзаменационные микропрепараты по патологической анатомии. 3 курс ОМ |
|
Обсуждений еще не было, будьте первым... ↓↓↓ |

Почему 1285321 студент выбрали МегаОбучалку...
Система поиска информации
Мобильная версия сайта
Удобная навигация
Нет шокирующей рекламы

