 |
Главная |
Лечебно-профилактическая помощь детям
|
из
5.00
|
Основным учреждением оказывающим амбулаторно-поликлиническую помощь детскому населению, является детская поликлиника, которая может быть самостоятельной или входить как структурное подразделение в объединенную детскую больницу. Детская поликлиника оказывает внебольничную лечебно-профилактическую помощь детям от рождения до 17 лет включительно (17 лет 11 месяцев 29 дней).
Ведущим принципом организации деятельности детской поликлиники является участковость. Один педиатрический участок включает не более 800 детей. На один педиатрический участок выделяется одна должность участкового врача педиатра и полторы должности медицинской сестры. На каждые 8 педиатрических участков выделяется должность заведующего отделением.
Особенностями оказания амбулаторной помощи детям в отличие от взрослых является то, что в поликлинике ведется прием здоровых детей, детей, страдающих хроническими заболеваниями, и повторных больных с неинфекционными заболеваниями.
Больные с острыми инфекционными заболеваниями обслуживаются на дому. Достижению этих целей способствуют и особенности структуры детской поликлиники.
В структуре детской поликлиники обязательно предусматривается ряд помещений способствующих разобщению больных и здоровых детей. Для этой цели имеется два входа: один для здоровых детей, другой – для больных. Второй ведет к фильтру. Медицинская сестра фильтра осматривает кожу, зёв ребенка, опрашивает мать о состоянии здоровья ребенка. При подозрении на инфекционное заболевание ребенка переводят в специальный закрытый бокс. Если ребенок здоров, его из фильтра направляют в отделение здоровых детей.
В структуре детской поликлиники также выделяют специализированные кабинеты, педиатрические кабинеты, молочную кухню, кабинет вызова врачей на дом, лабораторную службу, физиотерапевтический кабинет, административно-хозяйственную службу, кабинет для проведения прививок.
В основе профилактической работы с детьми лежит диспансерный метод, представляющий собой синтез лечебной и профилактической деятельности в лечебной практике.
Диспансеризация здоровых детей осуществляется по возрастному принципу. Особенностью обслуживания детей в возрасте до 3-х лет является активный патронаж, который осуществляется начиная с антенатального периода. Первый дородовый патронаж проводится после поступления сведений о беременной из ЖК, второй – на 31 – 32 неделях беременности.
Патронажное наблюдение за новорожденным устанавливают после выписки его из родильного дома. По принятому положению на дому первый раз участковый педиатр и сестра посещают в первые три дня после выписки из родильного дома. Врач во время посещения тщательно осматривает ребенка, дает советы по режиму дня, вскармливанию, уходу за ребенком.
На первом месяце жизни врач повторно посещает ребенка на дому на 14-й день, затем на 21-й день жизни. Патронаж детей старше 1 месяца осуществляется путем ежемесячных профилактических осмотров участковым педиатром в поликлинике и патронажными посещениями участковой сестры на дому.
При необходимости участковый педиатр направляет ребенка на консультацию к специалистам.
К 1-му году жизни ребенка врач-педиатр проводит полное диспансерное его обследование: измерение массы тела, роста, окружности грудной клетки, анализирует данные обязательных консультаций специалистов (психоневролога, хирурга-ортопеда, отоларинголога, окулиста, стоматолога),проверяет выполнение прививок и составляет краткий эпикриз состояния его здоровья.
Профилактические осмотры детей в возрасте от 1 года до 2-х лет проводятся педиатром 1 раз в квартал. Детей в возрасте от 2-х до 3-х лет жизни педиатр осматривает с профилактической целью 1 раз в полгода.
Для осуществления профилактической работы со здоровыми детьми раннего возраста в составе детской поликлиники организуется кабинет профилактической работы с детьми (кабинет здорового ребенка), где работает фельдшер или медицинская сестра, прошедшие подготовку по профилактической работе с детьми и санитарно-просветительной работы с населением.
Основными задачами кабинета здорового ребенка являются:
1) пропаганда ЗОЖ в семье;
2) обучение родителей основным правилам воспитания здорового ребенка (режим, питание, физическое воспитание, закаливание, уход и пр.);
3) санитарное просвещение родителей по вопросам гигиенического воспитания детей, профилактики заболеваний и отклонений в развитии ребенка.
Руководство работы кабинета здорового ребенка осуществляет заведующий одним из педиатрических отделений поликлиники. С 3-х до 7 лет организованные дети наблюдаются врачом детских учреждений, неорганизованные осматриваются педиатром 1 раз в год с заключительным диспансерным обследованием в возрасте 7 лет перед поступлением в школу. В школе диспансерное наблюдение за детьми осуществляют школьный врач и медсестра. Ежегодно в школе после летних каникул проводятся углубленные профилактические осмотры.
Целью диспансерного метода является:
1. Предупреждение заболеваний (первичная, или социально-гигиеническая профилактика).
2. Предупреждение осложнений, обострений заболеваний (вторичная, или медицинская профилактика).
В нашей стране диспансеризация детей проводится, во-первых, по возрастному признаку вне зависимости от состояния ребенка, во-вторых, в зависимости от имеющегося заболевания.
Важнейшим звеном диспансеризации детского населения является организация профилактических осмотров. Выделяют следующие виды профилактических осмотров: профилактический осмотр, который проводит врач, обслуживающий ребенка по месту жительства или в детском учреждении; углубленный профилактический осмотр, при котором осмотру предшествует проведение определенных функционально-диагностических исследований; комплексные профилактические осмотры, при которых здоровье ребенка оценивается бригадой врачей-специалистов.
В настоящее время при проведении осмотров широко внедряются в практику автоматизированные системы профилактических осмотров детского населения, в частности такие, как «Санус» и АСПОН-Д и другие.
В поликлиниках выделяют 3 группы детей, подлежащих профилактическим осмотрам:
- дети до 7-летнего возраста, не посещающие детские дошкольные учреждения;
- дети, посещающие детские дошкольные учреждения;
- школьники.
Для первой группы детей наиболее целесообразным является выделение в поликлиниках профилактических дней, когда все специалисты в поликлиниках принимают только здоровых детей. Число таких дней работы во многом зависит от мощности поликлиники.
Так, в крупных городских поликлиниках выделяют 2 дня в неделю, причем поликлиника открыта для здоровых и для находящихся под диспансерным наблюдением детей всех возрастов. Для упорядочения работы матерям вручают памятку о том, какими специалистами должен быть осмотрен ребенок в различные возрастные периоды его жизни. В вестибюле вывешивается хорошо оформленная справка аналогичного содержания.
Частота профилактических осмотров врачами-специалистами предусмотрена так, чтобы своевременно выявить отклонения в состоянии здоровья детей и организовать необходимые лечебные и оздоровительные мероприятия.
В настоящее время профилактические осмотры детей, посещающих образовательные учреждения, проводятся в виде обязательных углубленных исследований в соответствии с «декретированными возрастными группами».
Таких групп насчитается 7:
1) перед поступлением в дошкольное учреждение;
2) за год до поступления в школу;
3) перед поступлением в школу;
4) конец первого года обучения;
5) переход к предметному обучению; пубертатный период (14-15 лет);
6) перед окончанием общеобразовательного учреждения – 10-11 класс (16-17 лет).
В указанных углубленных осмотрах обязательно должны быть предусмотрены 3 этапа: доврачебный, педиатрический, специализированный.
На доврачебном этапе организуется скрининг и лабораторное исследование. На педиатрическомэтапе педиатр проводит осмотр с анализом данных скрининг-теста и лабораторного исследования, распределяет детей по группам здоровья. На специализированном этапе диспансеризация осуществляется бригадой специалистов в составе: невропатолог, окулист, отоларинголог, хирург-ортопед, стоматолог, логопед в 3 года (далее по показаниям), а также по показаниям другие специалисты. При переходе к предметному образованию в пубертатный период и перед окончанием общеобразовательного учреждения к бригаде специалистов присоединяется гинеколог.
По завершении профилактических осмотров проводится комплексная оценка здоровья детей. На каждого ребенка с выявленными заболеваниями, подлежащими диспансерному наблюдению, заводится «Контрольная карта диспансерного больного» (форма 030/у). «Контрольная карта» наряду с выполнением сигнальных функций (контроль за диспансерными посещениями) отражает такие данные о больном, которые помогают врачу в проведении диспансерного наблюдения.
Диспансерный метод работы позволяет наиболее полно реализовать одно из важнейших положений профилактической работы – не только сохранять, но и улучшать здоровье здоровых.
Основные документы детской поликлиники: история развития ребенка (уч. ф. 112/у), тетрадь учета работы на дому участковой (патронажной) медицинской сестры (уч. ф. 116/у), статистический талон для регистрации уточненных (заключительных) диагнозов (уч. ф. 025-1/у), медицинская карта ребенка, посещающего детские дошкольные и школьные учреждения (уч. ф. 026/у), контрольная карта диспансерного наблюдения (уч. ф. 030/у), журнал профилактических прививок (уч. ф. 064/у), карта профилактических прививок (уч. ф. 063/у), журнал регистрации посещения изолятора детской поликлиники (уч. ф. 059/у), журнал учета инфекционных заболеваний (уч. ф. 060/у) санаторно-курортная карта для детей (уч. ф. 076/у), сводная ведомость учета заболеваний зарегистрированных в данном учреждении (уч. ф. 071/у), карта учета диспансеризации (уч. ф. 131/у), сведения за год о медицинской помощи детям и подросткам-школьникам (уч. ф. 31).
Для оценки деятельности детской поликлиники используют следующие показатели:
1. Охват беременных дородовым патронажем рассчитывается как отношение числа беременных, охваченных дородовым патронажем, к числу беременных, имевших роды в данном году, и выраженное в процентах:

2. Ранний охват диспансерным наблюдением – это отношение числа детей, посещенных участковым педиатром в первые 3 дня после выписки из родильного дома, к числу детей, поступивших под наблюдение на первом месяце жизни, и умноженное на 100%:

3. Регулярность наблюдения детей в течение 1 года жизни определяется через частное между количеством детей, регулярно наблюдавшихся в течение 1 года жизни, к числу детей, достигших в данном году 1 года жизни, выраженное в процентах:

4. Охват диспансерным наблюдением детей в возрасте 3 и 7 лет: число детей, прошедших диспансерное обследование в 3 года, к количеству детей, достигших 3 лет, умноженное на 100%. Аналогично рассчитывается показатель для 7-летних детей.
5. Охват диспансерным наблюдением детей, страдающих хроническими заболеваниями, взятыми на диспансерный учет, к числу детей, имеющих хронические заболевания в расчете на 100%.
6. Показатель доли рахита 2-й и 3-й степени – отношение числа детей с рахитом 2-й и 3-й степени к числу детей 1 года жизни, выраженное в 100%:

7. Процент детей 1 года жизни с гипотрофией 2-й и 3-й степени, рассчитывается аналогично показателя доли рахита.
8. Полнота охвата профилактическими прививками – это дробь между числом детей, охваченных прививками, к количеству детей 1-го года жизни (в процентах):
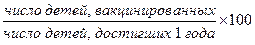
9. Заболеваемость детей – число зарегистрированных заболеваний среди детей к численности детей, обслуживаемой поликлиникой, умноженное на 1000:

10. Смертность детей рассчитывается аналогично.
11. Индекс здоровья – число детей, ни разу не болевших на первом году жизни, к числу детей, достигших одного года жизни, умноженное на 100%:

12. Систематичность наблюдения врачом детей достигших в отчетном году 1 года (2 лет) жизни:

На первом году жизни длительным считается перерыв в наблюдении сроком 2 месяца подряд и более; на втором – свыше 3 месяцев.
13. Частота грудного вскармливания:

14. Среднее число посещений на одного ребенка в год. Данный показатель вычисляется отдельно для детей до года других возрастных групп как по визитам в поликлинику, так и на дом:

15. Показатель выполнения плана санпросвет работы:

Наряду с участковой службой в детских поликлиниках организована широкая специализированная помощь, являющаяся составной частью единой цепочки поликлиника – стационар – санаторий.
Качество деятельности детской поликлиники в немалой степени зависит от взаимосвязи детской поликлиники с ЖК и родильным домом, детскими дошкольными учреждениями, школой, стоматологической поликлиникой, санитарно-эпидемиологической станцией, диспансерами, стационарами детской больницы.
Организация стационарной помощи детям оказывается в детских больницах, которые состоят из: 1)приемного отделения, 2)специализированных отделений, 3) диагностических подразделений, 4) административно-хозяйственной службы.
В лечебных отделениях выделяют палаты для новорожденных, для детей младшего и для детей старшего возраста.
Кроме того, выделяются самостоятельные отделения для недоношенных детей. При госпитализации ребенка в стационар передается его история развития или выписка, а при выписке ребенка педиатр вносит в историю развития подробный эпикриз с рекомендациями по дальнейшему лечению ребенка, что обеспечивает преемственность в работе поликлиники и стационара.
Основными задачами стационара детской больницы являются:
1) оказание детям квалифицированной и специализированной лечебной помощи;
2) развитие и совершенствование организационных форм и методов работы учреждений, повышение качества лечебно-профилактической помощи детям.
Детские больницы, как и другие лечебные учреждения, оказывают помощь по территориальному принципу. На 1000 человек населения планируется 1,2 детских соматических и 1,4 инфекционных коек. В областных и городских общих больницах число детских инфекционных коек составляет 15% общего числа коек, число коек для детей до 3 лет – 40-50% общего числа детских коек, а из этого количества – 50%коек для детей до 1 года.
Стационар детской больницы отличается устройством приемного отделения (наличие мельцеровских боксов), оформление документации при поступлении (обязательна справка эпидемиолога). Палаты формируются с учетом нозологических форм, тяжести заболевания, возраста детей. Все это имеет важное лечебное и противоэпидемическое значение. Кроме того, особенностью детской больницы являются наличие педагогического персонала – устанавливается одна должность воспитателя на 50 детей дошкольного и школьного возраста в хирургических, ревматологических, ортопедических и туберкулезных отделениях для больных костно-суставным туберкулезом. Должности учителей устанавливаются в штате больниц, имеющих туберкулезные отделения.
К основной медицинской документации стационара детской больницы относится: журнал учета больных и отказов в госпитализации (уч. ф . 001/у), медицинская карта стационарного больного (уч. ф. 003/у), температурный лист (уч. ф. 004/у), лист регистрации переливания трансфузионных средств (уч. ф. 005/у), журнал регистрации переливания трансфузионных средств (уч. ф.009/у), лист основных показателей состояния больного, находящегося в отделении (палате)реанимации и интенсивной терапии (уч. ф. 011/у), выписка из медицинской карты амбулаторного, стационарного больного (уч. ф. 027/у), журнал учета инфекционных заболеваний (уч. ф. 060/у), статистическая карта выбывшего из стационара (уч. ф. 066/у), сводная ведемость учета выдвижения больных и коечного по стационару, отделению или профилю коек (уч. ф. 016/у).
При оценке работы стационара детской больницы показатели рассчитываются на основании «Отчета лечебно-профилактического учреждения за год» (уч. ф. 30).
Первоначально вычисляются показатели по разделу I «Штаты учреждения на конец года», а затем по разделу III «Деятельность стационара»:
1) среднегодовая деятельность койки:

Согласно существующим нормативам, занятость педиатрической койки в году в городе составляет 340 дней, в сельской местности – 310 дней.
2) средняя длительность пребывания больного в стационаре:
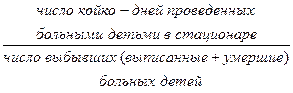
Этот показатель для педиатрического отделения в городе равен 15,6 дня, на селе – 11,1 дня.
3) средняя продолжительность лечения больного в стационаре:

Среднюю продолжительность лечения больного в стационаре рассчитывают по нозологическим формам заболеваний отдельно для выписанных и умерших больных детей.
4) оборот койки:

Оптимальным считается показатель в пределах 20-22.
5) младенческая смертность:

6) летальность:

7) частота досуточной (до 24ч) летальности:

8) совпадение (расхождение) диагнозов:

Совпадение клинических и патологоанатомических диагнозов основного заболевания в среднем по больницам составляет более 90%.
Показатели, характеризующие деятельность стационара и качества медицинской помощи в нем взаимосвязаны между собой. Объективным критерием своевременности и уровня оказания медицинской помощи детям являются показатель летальности, который определяется по отделениям, для сельских и городских жителей, по конкретным заболеваниям, различными возрастными группами.
Вычисление основных показателей деятельности стационара служит отправной точкой для дальнейшего анализа работы с целью выявления резервов наиболее полного использования коечного фонда и качества медицинского обслуживания детского населения.
Контрольные вопросы.
1. Дайте определение понятию «охрана материнства и детства». Перечислите семь этапов оказания лечебно-профилактической помощи этой системы.
2. Какими учреждениями в нашей стране оказывается акушерско-гинекологическая помощь населению? Даете определение женской консультации и перечислите задачи стоящие перед ней.
3. Какие основные структурные подразделения имеются в ЖК? Что такое территориально-участковый принцип работы ЖК?
4. Как должен строится режим работы ЖК? С какого возраста и как должны осуществляться осмотры женщин? Какие заболевания и в каком возрасте преобладают у женщин?
5. Диспансерное наблюдение за беременными с нормально протекающей беременностью.
6. Показатели деятельности ЖК.
7. Организация стационарной помощи женщинам: роддом, его задачи и структура.
8. Показатели деятельности роддома.
9. Лечебно-профилактическая помощь детям: детская поликлиника, принцип организации деятельности, особенности оказания амбулаторной помощи детям.
10. Диспансеризация здоровых детей; основные задачи кабинета здорового ребенка.
11. Объем и периодичность профилактических осмотров детей. Значение диспансерного метода работы детской поликлиники.
12. Основные документы детской поликлиники, показатели для оценки деятельности детской поликлиники.
13. Организация стационарной помощи детям: основные задачи стационара детской больницы, планирование детских коек в стационарах, отличительные черты устройства, оформления документов и формирования палат детского стационара.
14. Основная медицинская документация стационара детской больницы.
15. Показатели деятельности стационара детской больницы, их значение для практического здравоохранения.
Глава 25. Контроль качества медицинской помощи. Медицинские кадры.
Проблема контроля качества в здравоохранении относится к сравнительно новой и весьма актуальной для многих стран мира,находящихся в переходном периоде от экстенсивного к интенсивному развитию системы здравоохранения.
Обеспечение качества при оказании медико-санитарных услуг рассматривается рядом стран в качестве основы национальной политики по вопросам качества медико-санитарной помощи. Такая политика была разработана с помощью ВОЗ в Дании (1993г.), Бельгии (1995г.), а также в Словении и Польше. Европейский форум национальных медицинских ассоциаций (НМА) и ВОЗ разработали и обеспечили утверждение модели политики в отношении качества медико-санитарной помощи для НМА, которые соответствуют национальной политике, и в настоящее время этот вопрос включен в16-ю задачу программы ВОЗ «Здоровье-21. Основы политики достижения здоровья для всех в Европейском регионе в 21-ом столетии».
В России для оценки качества медицинской помощи разработаны медико-экономические стандарты (МЭС), основанные на нозологических формах. МЭС состоит из трех основных частей: медицинской технологии, результатов её выполнения и стоимости реализации. Контролю качества медицинской помощи в РФ посвящен приказ МЗ и ФФОМС №363/77 « О совершенствовании контроля качества медицинской помощи в РФ» от 24.10.96г. Этим приказом утверждено:
1) положение о системе ведомственного контроля качества медицинской помощи;
2) положение о системе вневедомственного контроля качества медицинской помощи;
3) положение о внештатном медицинском эксперте;
4) положение об эксперте страховых медицинских организаций.
В настоящее время основными средствами контроля качества медицинской помощи в РФ являются:
1) медицинские стандарты;
2) показатели деятельности ЛПУ;
3) экспертная оценка.
Стандарты – это нормативно-технические документы, регламентирующие нормы, правила, обязательные требования к объекту стандартизации и утвержденные компетентным органом. В здравоохранении таким документом является приказ МЗ №181 «О введение в действие отраслевого стандарта: «Система стандартизации в здравоохранении. Основные положения» от 04.06.2001 года, в котором определены основные цели и задачи стандартизации в здравоохранении РФ:
1. Цель – создание и развитие системы стандартизации в данной отрасли, как основы повышения качества профилактических и лечебно-диагностических мероприятий при решении задач сохранения и улучшения здоровья населения.
Система стандартизации в здравоохранении направлена на совершенствование управления отраслью, обеспечение её целостности за счет единых подходов к планированию, нормированию, лицензированию и сертификации, на повышения качества медицинской помощи, рациональное использование кадровых и материальных ресурсов, оптимизацию лечебно-диагностического процесса, интеграции отечественного здравоохранения в мировую медицинскую практику.
2. Нормативные документы системы стандартизации в здравоохранении должны способствовать обеспечению решения следующих задач:
1) создания единой системы оценки показателей качества и экономических характеристик медицинских услуг, установление научно-обоснованных требований к их номенклатуре и объему;
2) обеспечения взаимодействия между объектами, участвующими в оказании медицинской помощи;
3) установления требований к условиям оказания медицинской помощи, эффективности, безопасности, технической, технологической и информационной совместимости и взаимозаменяемости процессов, оборудования, инструментов, материалов, лекарственных средств и других компонентов, применяемых при оказании медицинской помощи;
4) нормативного обеспечения метрологического и точностного контроля в здравоохранении;
5) установление единых требований к аккредитации медицинских учреждений, подготовке и сертификации специалистов;
6) нормативного обеспечения сертификации и оценки качества медицинских услуг;
7) создания и обеспечения функционирования систем классификации, кодирования и каталогизации в здравоохранении;
8) нормативного обеспечения надзора и контроля над соблюдением требований нормативных документов;
9) экономии всех видов ресурсов;
10) содействия обороноспособности и мобилизационной готовности страны.
Стандартизация в здравоохранении базируется на соблюдении следующих основных принципов:
1) принцип согласия (консенсуальности) – взаимное стремление всех субъектов к достижению согласия при разработке и введении в действие нормативных документов системы стандартизации;
2) принцип единообразия – единый порядок разработки, согласования, принятия и введение в действие нормативных документов, надзора и контроля над соблюдением требований нормативных документов по стандартизации;
3) принцип значимости – социальная, научная и экономическая целесообразность разработки и применения нормативных документов в практике здравоохранения;
4) принцип актуальности – соответствие требованиям законодательства и нормативно-правовым актам РФ, международным нормативным документам и современным достижениям науки;
5) принцип комплексности – согласование предъявляемых к объектам стандартизации требований между собой;
6) принцип проверяемости – обеспечение возможности контроля заданных в нормативных документах требований объективными методами.
Объекты стандартизации и структура системы нормативных документов по стандартизации в здравоохранении включают в себя:
I. Основные объекты стандартизации, к которым относятся:
1) организационные технологии;
2) медицинские услуги;
3) технологии выполнения медицинских услуг;
4) техническое обеспечение выполнения медицинских услуг;
5) качество медицинских услуг;
6) квалификация медицинского, фармацевтического, вспомогательного персонала;
7) производство, условия реализации, качество лекарственных средств и изделий медицинской техники;
8) учетно-отчетная документация, используемая в системе здравоохранения и медицинского страхования;
9) информационные технологии;
10) экономические аспекты здравоохранения;
11) получение, переработка и введение в организм органов и тканей, полученных от донора;
12) обеспечение этических правил в здравоохранении.
II. Структура системы нормативных документов по стандартизации включает в себя следующие группы документов:
группа 01 – общие положения;
группа 02 – требования к организационным технологиям в здравоохранении;
группа 03 – требования к техническому оснащению учреждений
здравоохранения;
группа 04 – требования к персонала;
группа 05 – требования к лекарственному обеспечению;
группа 06 – санитарно-гигиенические методы контроля;
группа 07 – требования к медицинской технике и изделиям медицинского
назначения;
группа 08 – требования к диетическому питанию;
группа 09 – классификация и систематизация медицинских услуг;
группа 10 – требования к оценке лечебно-диагностических и профилактиче-
ских возможностей медицинских учреждений;
группа 11 – требования к оказанию медицинских услуг;
группа 12 – требования к профилактике заболеваний , защите здоровья
населения от повреждающих факторов, охране репродуктивного
здоровья и оказанию медико-социальной помощи;
группа 13 – требования к качеству медицинских услуг;
группа 14 – требования к экономическим показателям в здравоохранении;
группа 15 – требования в документации в здравоохранении;
группа 16 – требования к средствам информации в здравоохранении;
группа 17 – требования к системам жизнеобеспечения в экстремальных
ситуациях и специальным системам;
группа 18 – требования к продуктам крови и трансплантатам;
группа 19 – требования к обеспечению этических правил в здравоохранении;
группа 20 – требования к производству лекарственных средств;
группа 21 – нормы и правила научных исследований в здравоохранении.
Основными направлениями стандартизации обеспечивающими реализацию положений «Концепции развития здравоохранения и медицинской науки в РФ», и создающими систему управления качеством в здравоохранении являются:
1) стандартизация в области ресурсов здравоохранения;
2) стандартизация в области технологий, использующихся в здравоохранении;
3) стандартизация в области результатов применения технологий, использующихся в здравоохранении.
Основные направления работ по развитию системы стандартизации в здравоохранении охватывают все объекты стандартизации системы. Наиболее важными и сложными объектами стандартизации в здравоохранении являются медицинские услуги. Необходимость стандартизации медицинских услуг определяется потребностями здравоохранения, медицинского страхования, быстрым развитием этой сферы деятельности, появлением принципиально новых технологий, лекарственных средств. Данное направление работ по стандартизации создает основу для оценки качества и формирования экономических показателей конкретных медицинских услуг.
Отечественный и зарубежный опыт позволяет выделить три подхода к контролю качества в здравоохранении: структурный, процессуальный и по конечному результату.
Структурный подход реализуется в лицензировании и аккредитации медицинских учреждений; аттестации и сертификации специалистов. Сущность этого подхода в том, что качественное учреждение, качественные медикаменты, материалы и оборудование, качественные специалисты – обеспечивают качественные медицинские услуги. Особое значение в реализации для реализации структурного подхода к контролю качества в учреждениях здравоохранения имеет управление кадрами, их отбор, подготовка организации труда и его стимулирование.
Процессуальный подход должен дополнять структурный подход к контролю качества. Реализация этого подхода требует участия экспертов, а значит не полностью свободна от субъективизма, т. к. не всегда можно поставить знак качества между хорошим специалистом и экспертом. Кроме того, процессуальный подход, как правило, реализуется при выборочном исследовании объекта, что требует учета непостоянства качества услуг и не всегда гарантирует полную объективность выводов.
Контроль качества по конечному результату, точнее было бы назвать контролем эффективности, как элемента качества. Оценивая возможности контроля качества в здравоохранении по конечному результату необходимо ответить на вопрос: «Каким должен быть результат?» Планирование конечного результата деятельности требует реальной оценки факторов на него влияющих. Так для оценки качества медицинской помощи в поликлиники можно использовать следующие показатели:
I. Прямые показатели:
1) доля совпадения поликлинического и заключительного диагноза стационара;
2) доля совпадения диагноза лечащего врача и диагноза, выставленного при любой экспертизе случая;
3) доля выздоровевших из числа больных острыми заболеваниями;
4) показатель функции стабилизации (ремиссии) из числа хронических больных;
5) удовлетворенность пациентов медицинской помощью;
6) доля общих госпитализаций по вине врача к общему числу пролеченных;
7) доля необоснованных направлений на госпитализацию от всех направлений на госпитализацию;
8) досуточная летальность в стационаре.
II. Косвенные показатели:
1) доля пациентов, направленных на госпитализацию из числа обратившихся за медицинской помощью;
2) среднее число дней до операции госпитализированных планово для проведения операции;
3) летальность на дому от острых заболеваний по вине врача;
4) доля первичной инвалидизации от числа заболевших;
5) показатель обращения на станцию скорой медицинской помощи лиц, страдающих хроническими заболеваниями;
6) доля лиц, не обследованных на туберкулез 2 года и более;
7) доля лиц, не обследованных на онкозаболевания в течение года.
Для оценки качества медицинской помощи в стационаре можно предложить следующие показатели:
I. Прямые показатели:
1) расхождение диагнозов (при поступлении – клинический – заключительный – патологоанатомический);
2) удовлетворенность пациентов;
3) доля пациентов, получивших информацию о самосохранном поведении с учетом перенесенного заболевания;
4) доля выписанных пациентов с достижением ожидаемого по стандарту результата;
5) доля пациентов, обоснованно госпитализированных в стационар;
6) доля повторных госпитализаций в связи с преждевременной выпиской от всех выписанных;
7) доля постинъекционных осложнений от числа проведенных инъекций;
8) случаи внутрибольничных инфекций;
9) частота пролежней у определенных групп больных.
II. Косвенные:
1) больничная летальность (при отдельных заболеваниях), в том числе у детей;
2) послеоперационная летальность (при всех видах операций);
3) сроки поступления в стационар от начала заболеваний по экстренным медицинским показаниям.
Таким образом, оценка качества медицинской помощи – это определение соответствия оказанной медицинской помощи установленным на данный период стандартам при удовлетворении пациента этой помощью.
Критерии качества медицинского обслуживания должны обладать репрезентативностью, характеризующей соотношение реально полученных величин, принимаемых к анализу показателей с некой идеально точной величиной, наиболее точно отражающей свойства изучаемого объекта.
В Курской области создана система контроля качества, основанная на балльной оценке (по четырем баллам для больных, получающих консервативное лечение и по пяти баллам – для оперированных больных) по соответствию стандартам, допускающих минимум диагностических и лечебных процедур и требований к получению желаемого результата по данному диагнозу.
В связи с тем, что собственная оценка качества оказания медицинской помощи предлагает обеспечение обязательного объема лечебно-диагностических мероприятий в рамках стационарного лечения, а достижение конечных результатов в основном связано с четким соблюдением технологичности лечебно-диагностического процесса, предлагается в качестве интегрального оценочного показателя так называемый уровень качества диагностики и лечения (УКДЛ), который определил уровень технологичности ведения больных в стационаре, ориентированный на конечный результат.
Фактический УКДЛ рассчитывается как среднеарифметическое отдельных параметров по формулам:
1) для больных получающих консервативное лечение

2) для оперированных больных

где, ОДМ – оценка набора диагностических мероприятий;
ОД – оценка адекватности использования медикаментозных методов
лечения;
ОМЛ – оценка адекватности применения оперативных методов
лечения;
ОВР – оценка адекватности применения восстановительного лечения
|
из
5.00
|
Обсуждение в статье: Лечебно-профилактическая помощь детям |
|
Обсуждений еще не было, будьте первым... ↓↓↓ |

Почему 1285321 студент выбрали МегаОбучалку...
Система поиска информации
Мобильная версия сайта
Удобная навигация
Нет шокирующей рекламы

