 |
Главная |
Неосложненные повреждения тел позвонков
|
из
5.00
|
ПОВРЕЖДЕНИЯ ПОЗВОНОЧНИКА
Повреждения позвоночника составляют до 17 % всех травм опорно-двигательной системы.
 Анатомо-физиологические особенности.В позвоночнике различают шейный, грудной, поясничный отделы, крестец и копчик. Верхнешейный отдел позвоночника из-за особенностей анатомического строения рассматривают как краниовертебральный переход. В процессе роста и развития позвоночника формируются шейный и поясничный лордозы, грудной и крестцово-копчиковый кифозы, превращающие позвоночник в «пружинящую систему», противостоящую вертикальным нагрузкам (рис.1).
Анатомо-физиологические особенности.В позвоночнике различают шейный, грудной, поясничный отделы, крестец и копчик. Верхнешейный отдел позвоночника из-за особенностей анатомического строения рассматривают как краниовертебральный переход. В процессе роста и развития позвоночника формируются шейный и поясничный лордозы, грудной и крестцово-копчиковый кифозы, превращающие позвоночник в «пружинящую систему», противостоящую вертикальным нагрузкам (рис.1).
Рис.1. Анатомо-физиологические отделы и изгибы позвоночника.
Позвонок состоит из тела, дуги, двух ножек, остистого, двух поперечных и четырех суставных отростков. В разных отделах позвоночника позвонки имеют свои особенности строения. Так, первый шейный позвонок имеет две дуги вместо тела, соединяющиеся латеральными массами. Все шейные позвонки имеют в поперечных отростках отверстия для позвоночных артерий. Между дугой, телом и ножками позвонков находятся позвонковые отверстия, из которых формируется позвоночный канал. Между телами позвонков находятся межпозвонковые диски, состоящие из фиброзного кольца и пульпозного ядра. Связочный аппарат представлен передней и задней продольными, над- и межостистыми связками, желтыми, межпоперечными связками и капсулой межпозвонковых (дугоотростчатых) суставов. Два позвонка с межпозвонковым диском и связочным аппаратом представляют позвоночный сегмент.
В анатомическом строении позвоночника различают 3 опорных комплекса: задний, средний и передний. Передний опорный комплекс состоит из передней продольной связки, передних 2/3 части тела позвонка и межпозвонкового диска. В средний опорный комплекс входят оставшаяся (задняя) 1/3 тела позвонка и задняя продольная связка. Задний опорный комплекс включает в себя остистые, суставные отростки, над-, межостистые связки, желтая связка, дужки.
В позвоночном канале расположен спинной мозг и корешки «конского хвоста». Спинной мозг окружен твердой паутинной и мягкой оболочками и фиксирован в позвоночном канале корешками и клетчаткой. В дуральном мешке он как бы «подвешен» на зубчатых связках. Между мягкой и паутинной оболочками находится субарахноидальное пространство, содержащее 120– 140 мл спинномозговой жидкости. Различают шейный (С 1-7), грудной ( Th 1-12 ), поясничный ( L 1-5 ), крестцовый ( S 1-5 ) и копчиковый (Со 1-3) отделы спинного мозга. Верхние шейные сегменты спинного мозга находятся на уровне соответствующих позвонков, нижние шейные и верхние грудные находятся на один позвонок выше, чем тела позвонков, в среднем грудном отделе разница равна двум, в нижнем грудном – трем позвонкам. Поясничные сегменты соответствуют телам 10 – 11 грудных позвонков, крестцовые и копчиковые – Th 12 – L1 Три нижних крестцовых ( S 3-5 ) и копчиковые сегменты составляют конус спинного мозга.
Классификация.
I. Наличие осложнения (повреждение спинного мозга и корешков).
- осложненный
- неосложненный
II. По характеру механизма травмы.
- сгибательный
- разгибательный
- вертикальный (взрывной)
- флексионно-ротационный
III. Компрессионный перелом
По степени компрессии -
- I cт. – компрессия до 1/3 высоты тела позвонка
- II ст. - компрессия от 1/3 до 1/2 высоты тела позвонка
- III cт. - компрессия более 1/2 высоты тела позвонка
IV. Взрывные переломы
V. По локализации – шейный отдел (рис.2,а) –
· перелом дужек С1 позвонка – перелом Джеферсона;
· перелом дужек С2 позвонка – перелом хэнгмана (перелом «повешенного» - рис.2,б);
· переломы зуба С2 позвонка (рис.2,в) –
ü тип 1 – краевой перелом зуба,
ü тип 2 – перелом основания зуба,
ü тип 3 – перелом основания зуба с захватом тела.
- грудной отдел,
- поясничный отдел,
- крестца,
- копчика.
VI. По локализации – перелом тела позвонка,
- перелом края тела позвонка,
- перелом остистого отростка,
- перелом поперечного отростка,
- перелом дужек позвонка,
- повреждение межпозвоночных дисков,
-
 |
спондилолистез.
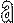 |  | ||
Рис.2. Рентгеногграмма шейного отдела позвоночника:
а- схема на рентгенограмме, б - перелом хэнгмана ( «повешенного»), в - переломы зуба С2 позвонка
Различают неосложненные и осложненные повреждения. Неосложненными называют такие повреждения самих позвонков и связочного аппарата, при которых не происходит повреждения спинного мозга и его корешков. Осложненными считают все повреждения, которые сопровождаются неврологическими расстройствами любой степени выраженности.
Различают также стабильные и нестабильные повреждения.
Стабильными называют повреждения, сопровождающиеся повреждением одной опорной структуры. К стабильным переломам относят краевые переломы тел позвонков, перелом замыкательной пластинки, клиновидную компрессию тела позвонка со снижением высоты менее чем на половину (рис. 3, а,б).
Нестабильные повреждения сопровождаются разрушением двух и более опорных структур. Это наиболее тяжелые травмы, при которых возможно смещение позвонков со сдавлением или анатомическим повреждением спинного мозга или его корешков. Нестабильными являются вывихи и переломовывихи позвонков (рис. 3, в,г), клиновидная деформация позвонка более чем на половину его высоты, флексионно-ротационные переломы.
«Взрывные» переломы возникают при осевой нагрузке без сгибания и разгибания позвоночника. При этом ломаются замыкательные пластинки позвонка, фрагменты прилежащих дисков внедряются в тело позвонка и разрывают его изнутри на несколько фрагментов.
Такие переломы занимают промежуточное место между стабильными и нестабильными (рис. 3, д).
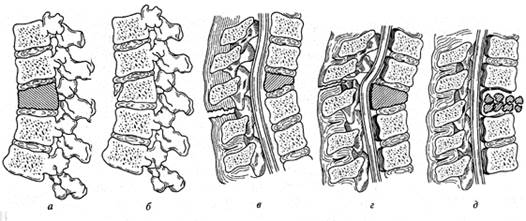
Рис. 3. Переломы позвонков: а — с компрессией менее 1/3 высоты тела; б — краевой (стабильные); в — с компрессией < 1/3 высоты тела; г — переломовывих (нестабильный); д — «взрывной».
Международная классификация УКП AO / ASIF разделяет переломы позвонков на: тип А – повреждение тела позвонка с компрессией, тип В – повреждение переднего и заднего комплексов с растяжением; тип С – повреждение переднего и заднего комплексов с ротацией. Шейный отдел позвоночника имеет более сложное анатомическое строение, поэтому переломы I и II шейных позвонков имеют отдельные классификации в зависимости от локализации повреждений, а повреждения нижнешейных сегментов, являющиеся нестабильными, классифицируют, как тип С (рис. 4).

Рис. 4. Типы переломов позвонков по УКП: а — компрессионный (тип А); б — гиперфлексионный (тип В); в — гиперэкстензионный (тип В); г — ротационный (тип С).
Механизм травмы.Повреждения тел позвонков чаще возникают при непрямом механизме травмы: осевая нагрузка (падение с высоты на ноги или на ягодицы), резкое или чрезмерное сгибание, разгибание или скручивание позвоночника. Иногда могут сочетаться два или даже три типа нагрузки. Например, при «хлыстовом» механизме травмы сочетается резкое сгибание и последующее разгибание шейного отдела позвоночника при лобовом столкновении или резком торможении автомобиля (рис. 4).
 |
 Рис . 4. Механизм травмы при переломах позвоночника: а — шейного отдела; б — поясничного отдела
Рис . 4. Механизм травмы при переломах позвоночника: а — шейного отдела; б — поясничного отдела
Неосложненные повреждения тел позвонков
Диагностика.Основная жалоба в ранние сроки после травмы – боль в месте повреждения. Интенсивность болей зависит не только от тяжести костных повреждений, но и от травмы мягких тканей, сопутствующих повреждений, общего состояния больного. Часто травма позвоночника (например, при падении с высоты на ноги) сочетается с переломами пяточных костей и костей голеностопного сустава, в этом случае боль от переломов костей конечности более выражена, что может привести к поздней диагностике повреждения позвоночника. То же относится и к травме других органов, доминирующих в болевом синдроме. В этих случаях правильной постановке диагноза способствуют изучение анамнеза, знание механизма повреждений и тщательное клиническое обследование.
Наличие кровоподтека и ссадин на теле больного позволяет уточнить точку приложения травмирующей силы и механизм травмы. При переломах и, тем более, при переломовывихах позвонков, особенно шейных, больные находятся в вынужденном положении. При осмотре спины следует прежде всего обращать внимание на изменение физиологической кривизны позвоночника. Истинный горб встречается редко, но сглаженность поясничного лордоза или увеличенный кифоз наблюдается довольно часто. В ряде случаев возможна и сколиотическая деформация. У пациентов с хорошо развитой мускулатурой может определяться «симптом вожжей» – напряжение длинных мышц спины в виде валиков с обеих сторон остистых отростков поврежденных позвонков. Пальпация остистых отростков на уровне повреждения болезненна. Необходимо помнить, что во время осмотра пациента его нужно как можно меньше заставлять двигаться и если он лежит на носилках, то пальпацию остистых отростков можно проводить, подсунув под больного руку. Кроме болезненности при пальпации, можно отметить выступание кзади или западение остистого отростка сломанного позвонка, и увеличение межостистых промежутков на уровне повреждения.
При переломе поясничных позвонков возможны боли в животе и напряжение мышц передней брюшной стенки. Объясняется это наличием забрюшинной гематомы, образующейся в результате перелома. Раздражение забрюшинной гематомой солнечного сплетения и пограничного симпатического ствола приводит к возникновению псевдоабдоминального синдрома, проявляющегося клиникой «острого живота», которая может быть настолько выраженной, что иногда приходится выполнять диагностическую лапароскопию или лапаротомию.
Чтобы дифференцировать перелом тела поясничного позвонка от повреждения мягких тканей спины и перелома поперечных отростков, следует провести пальпацию остистых отростков во время поднимания прямых ног лежа на спине (симптом Силина). При ушибе, растяжении связок или переломе поперечных отростков боли не усиливаются, тогда как при переломе тел позвонков, остистых отростков или дуг резко возрастают. Указанный симптом имеет особенное значение при диагностике переломов позвонков в поздние сроки после травмы, когда все остальные симптомы бывают нечеткими.
Осевая нагрузка на позвоночник в виде легкого поколачивания по пяткам или надавливания на голову вызывает болезненность в зоне повреждения. Проверка этого симптома допустима только в положении больного лежа. Грубая осевая нагрузка на позвоночник и определение объема движений, особенно в вертикальном положении, недопустимы.
Радиологическое исследование.Обследование начинают с обзорных рентгенограмм в двух проекциях: переднезадней и боковой, при этом в центре рентгенограммы должна находиться предполагаемая область повреждения, определенная клинически. В переднезадней проекции наиболее хорошо видны повреждения поперечных отростков и боковые вывихи позвонков, все остальные повреждения визуализируются на боковых снимках. Знание наиболее типичных мест повреждений диктует необходимость рентгенологического обследования всей зоны грудо-поясничного перехода (при подозрении на травму поясничного отдела позвоночника) и шейно-грудного перехода при подозрении на травму шейного отдела (в последнем случае для визуализации на пленке нижних шейных позвонков во время выполнения рентгенограммы руки пациента сильно оттягивают вниз, опуская надплечья и плечевые суставы). После оценки рентгенограмм при необходимости делают дополнительно прицельные снимки, томограммы, рентгенограммы в косых проекциях, позволяющие более детально выявлять патологические изменения как тела позвонка, так и задних его отделов (дуг, суставных и остистых отростков).
При наличии подвывиха в позвоночнике подвывихнутым считается вышележащий позвонок (рис.5 а,б)
Наиболее постоянным рентгенологическим признаком перелома тела позвонка является его клиновидная деформация, которая видна на рентгенограмме в боковой проекции (рис. 5,в).
 |  |  | |||
Рис. 5. Рентгенологическое исследование при повреждении позвоночника:
а – подвывих С3 позвонка кпереди, б – подвывих С5 позвонка кпереди, в - компрессионный перелом II степени тела L2 позвонка (рентгенограмма)
Компьютерная томография (КТ) позволяет не только уточнить характер перелома и смещения фрагментов позвонка относительно позвоночного канала, но и выявить повреждения сложных для рентгенологической диагностики отделов позвоночника (верхнешейные позвонки, перелом зуба второго шейного позвонка, повреждения краниовертебрального перехода и др.). Использование КТ позволяет оценить стабильность повреждения, точно определить сроки сращения позвонков и лечебную тактику (рис.6).

Рис.6. Компьютерная томография – компрессионный перелом L1 позвонка.
Магнитно-резонансная томография (МРТ) незаменима для определения соотношения фрагментов сломанного позвонка и содержимого позвоночного канала – спинного мозга и его корешков. Это позволяет не только вовремя поставить показания к оперативному лечению, но и прогнозировать течение болезни. Так, первично неосложненный перелом позвонка может привести в дальнейшем, в результате развития рубцов и костной «мозоли», к вторичной миело- или радикулопатии и стать осложненным (рис. 7). МРТ позволяет уточнить также сопутствующее перелому повреждение межпозвонкового диска и выявить причину радикулопатии при неосложненном переломе.

Рис. 7. MPT при компрессионном переломовывихе грудного позвонка со сдавлением спинного мозга.
Догоспитальная помощь.При оказании первой помощи пострадавшему с подозрением на перелом позвоночника следует помнить, что движения позвоночника, особенно его сгибание, могут привести к усугублению повреждений, смещению позвонков, травме спинного мозга или его корешков. Такие пострадавшие должны транспортироваться на специальных носилках со щитом, ортопедическим матрацем или на подручных конструкциях, исключающих сгибание позвоночника. При отсутствии специальных приспособлений можно транспортировать пациента в положении на животе. Шейный отдел должен быть фиксирован специальным ортезом (рис. 8).

Рис . 8. Транспортировка больного с травмой шейного отдела позвоночника
Лечение переломов нижнегрудных и поясничных позвонков.Из многочисленных методов консервативного лечения переломов позвонков наибольшее распространение получили: функциональный метод, одномоментная репозиция с последующим наложением корсета; постепенная репозиция с последующим наложением корсета.
Функциональный метод показан при небольшой степени компрессии (не более 1/ 3 высоты тела позвонка) и отсутствии сдавления содержимого позвоночного канала. Этот метод детально разработан В. В. Гориневской и Е. Ф. Древинг. Проводят иммобилизацию перелома постельным режимом и продольным вытяжением позвоночника за подмышечные ямки на наклонном щите. Под область физиологических лордозов подкладывают валики, чтобы обеспечить максимальную разгрузку позвоночника. Валики должны быть такой высоты, чтобы восполнить имеющийся лордоз, но не усилить разгибание позвоночника (рис. 9). С первых же дней больной должен заниматься ЛФК, направленной на создание полноценного «мышечного корсета». Расправление сломанного позвонка при таком лечении не происходит. Деформация позвоночника в дальнейшем корригируется компенсаторным искривлением его смежных участков. Срок постельного режима 1,5 – 2 мес. Корсет обычно не накладывают, после активизации больного возможно использование полужесткого поддерживающего ортеза. Через 4–6 мес решается вопрос о восстановлении трудоспособности. Однако работа, связанная с вертикальной нагрузкой, должна быть исключена в течение первого года после травмы.

Рис. 9. Вытяжение на наклонной плоскости
Одномоментная репозиция с наложением корсета показана при значительной (около половины высоты) клиновидной компрессии тела позвонка.
Расправление (реклинацию) сломанного позвонка проводят форсированным разгибанием позвоночника с последующим наложением экстензионного корсета или ортеза до консолидации перелома (рис. 10). Манипуляцию выполняют под местной анестезией для того, чтобы выявить возможные неврологические расстройства во время репозиции. Наиболее простым является метод анестезии по Белеру (в межостистый промежуток над сломанным позвонком на глубину 2 –4 см вводят 20 мл 0,5 % раствора новокаина). Местную анестезию дополняют введением анальгетиков. Репозицию проводят на специальном ортопедическом столе. Экстензию позвоночника обеспечивают изменением кривизны пружинящих пластин под пациентом. Поверх пластин накладывают корсет, затем пластины удаляют. Репозицию можно также проводить на столах разной высоты (метод Ватсона – Джонса–Белера) или подтягиванием пациента вверх за ноги в положении на животе (метод Дэвиса).

Рис. 10. Репозиция компрессионного перелома позвонка на ортопедическом столе (а), на разновысоких столах (б)
Корсет накладывают в положении разгибания позвоночника непосредственно после одномоментной репозиции и рентгенологического контроля. Основная цель наложения корсета – фиксировать достигнутое положение при разгибании позвоночника, препятствуя его сгибанию. Поэтому такой корсет называют экстензионным. Корсет должен иметь три точки опоры: грудина, симфиз и поясничный отдел позвоночника в зоне максимального лордоза. Необходимо стремиться к тому, чтобы тело оставалось по возможности открытым. Это облегчит воздействие на область спины физиотерапевтических и гигиенических процедур, сделает возможным массаж спины и не стеснит дыхание. Корсет накладывают по методу Юмашева, Силина и Таламбума (рис. 11). Этот корсет отличается от аналогичных экстензионных корсетов тем, что туры гипсового бинта проводят по линиям силовой нагрузки на корсет, чем достигается минимальный расход материала, остается открытой значительная часть туловища, уменьшается масса корсета.

Рис. 11. Наложение экстензионного корсета по методу Юмашева—Силина — Таламбума: а — точки опоры; б— е — этапы наложения корсета (цифрами показана очередность туров гипсового бинта)
С первых дней проводят физиотерапию, массаж, ЛФК. Ходить в корсете разрешают с 3-й недели после репозиции, сидеть – значительно позже, через 1,5 – 2 мес (в положении сидя нагрузка на передние отделы позвоночника максимальна). Снимают корсет через 4 – 6 мес. В дальнейшем назначают ношение съемного ортеза. Трудоспособность восстанавливается через 1 год после перелома.
Метод постепенной репозиции имеет те же показания, что и одномоментная репозиция. Реклинацию проводят в постели на жестком щите. В течение 1 – 2 нед постепенно увеличивают разгибание позвоночника с помощью металлического реклинатора или пневмореклинатора конструкции Г.С.Юмашева с соавт. (рис. 12). Пневмореклинатор переносится больными легче, чем другие конструкции. Одновременно с реклинацией проводят занятия ЛФК, массаж и физиотерапию. На 15 – 20-е сутки накладывают экстензионный корсет. Дальнейшее лечение такое же, как и при одномоментной репозиции.
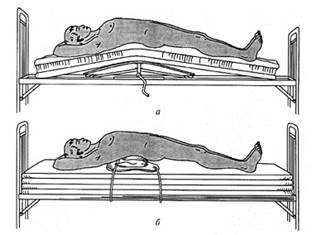
Рис . 12. Репозиция компрессионного перелома позвонка на металлическом реклинаторе (а), пневмореклинаторе Юмашева (б)
Оперативное лечение. Даже небольшая компрессия тела позвонка, которую обычно лечат консервативно, со временем увеличивается, особенно при значительной физической нагрузке во время работы, спортивных занятий и др. Это приводит к увеличению смещения фрагментов тела позвонка в позвоночный канал и к развитию вторичной миело- или радикулопатии, а то и к более тяжелым неврологическим осложнениям. С появлением более точных методов диагностики повреждения позвоночника (КТ и МРТ) показания к оперативному лечению были расширены.
Во второй половине XX в. одним из основных методов фиксации позвоночника была фиксация пластинами за остистые отростки позвонков (рис. 13, а). Однако эти пластины блокировали позвоночник на уровне пяти позвонков, что отрицательно сказывалось на биомеханике позвоночника, а также могли смещаться при нагрузке. Фиксация за дужки позвонков конструкциями типа Харрингтона (рис. 13, б) достаточно травматична, создает опасность повреждения корешков спинного мозга и также не исключает возможности миграции имплантата. Прототипом современных фиксаторов явилась методика Рой-Камилла (рис. 13, в), позволяющая стабильно фиксировать позвоночник за тела позвонков, также исключающая движения сразу в нескольких позвоночных сегментах.

Рис. 13. Фиксация переломов позвонков: а — пластинами; б — фиксатором Харрингтона; в — по Рой-Камиллу; г — по методу Юмашева—Силина
Одним из первых методов фиксации, блокирующим позвоночник на уровне всего двух позвоночных сегментов, был метод Юмашева–Силина (рис. 13, г). Принципы малоинвазивной хирургии при проведении операции позволяли поднимать пациентов через 4 – 6 сут на ноги. В настоящее время эту методику используют как дополнение к другим методам фиксации для восстановления межостистых связок.
 |
Транспедикулярная фиксация позвоночника. В настоящее время это – самый распространенный способ фиксации среднегрудных (от шестого грудного и ниже) и поясничных позвонков, позволяющий не выключать из движения много позвоночных сегментов, но обеспечивающий высокую стабильность. Через ножки позвонков с интраоперационным рентгенконтролем выше и ниже сломанного позвонка вводят винты в тела позвонков. Специальными инструментами осуществляют тракцию по оси позвоночника и реклинацию позвонка (рис. 14). Метод позволяет исправить и боковую деформацию. После репозиции можно заполнить образовавшуюся пустоту в сломанном позвонке аутокостной крошкой или алломатериалом (цементом, керамикой, кейджем и др. – рис.19,д). Постельный режим проводят до снятия швов (12 сут), а затем пациента активизируют до шести недель в легком съемном корсете, который он надевает во время ходьбы или сидения. С 7-й недели показано плавание. При отсутствии осложнений трудоспособность восстанавливается уже через 6 нед.
Рис. 14. Репозиция и транспедикулярная фиксация перелома I поясничного позвонка: а — перелом до репозиции; б — проведение винтов через ножки позвонка; в — реклинация; г — дистракция; д — перелом после репозиции и фиксации; е — конструкция USS для транспедикулярной фиксации, установленная на муляже.
Лечение переломов средне- и верхнегрудных позвонков.Несмотря на то что грудной отдел позвоночника фиксирован реберным каркасом грудной клетки, при нестабильных переломах (типов В и С) смещение сломанного позвонка прогрессирует, приводя к значительной кифотической деформации. Это состояние, кроме значительного косметического дефекта (горб), приводит в дальнейшем к стенозу позвоночного канала и развитию неврологических расстройств. Стабильные переломы грудных позвонков (типа А) чаще лечат консервативно, используя для фиксации позвоночника спинодержатель (рис. 15), позволяющий быстро активизировать пациента. При нестабильных переломах до уровня Th 6 используют транспедикулярные фиксаторы, а выше Th 6 – крючковые системы, фиксирующие позвонки за дуги. Активизируют больного после снятия швов.
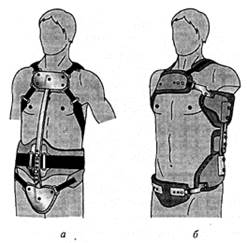
Рис. 15. Спинодержатель (а) и ортез (6) для фиксации позвоночника
Лечение переломов и вывихов шейных позвонков.Одномоментная ручная репозиция переломов и особенно вывихов таит угрозу повреждения спинного мозга, поэтому может проводиться только опытным специалистом после рентгенологического обследования и МРТ. Распространение получил метод вытяжения петлей Глиссона (рис. 16, а), однако при этом можно применять груз не более 3 кг, что достаточно только для фиксации вправленного позвонка. Для репозиции перелома или вывиха применяют скелетное вытяжение за теменные бугры (рис. 16, б, в), что позволяет использовать большие грузы для репозиции и легко регулировать направление тяги в зависимости от характера перелома.
 |
Рис . 16. Вытяжение шейных позвонков: а — с помощью петли Глиссона; б, в — за теменные бугры.
После достижения репозиции и рентгеновского контроля груз уменьшают до 3 – 4 кг. Через 5 – 7 дней вытяжение заменяют на торакокраниальную гипсовую повязку или ортез (рис. 17). Срок иммобилизации – до 4 мес.
 |
Рис . 17. Внешняя фиксация шейного отдела позвоночника: а — торакокраниальной повязкой; б — тракционным ортезом; в
— жестким ортезом; г — полужестким ортезом.
Для репозиции и фиксации верхнешейных позвонков и краниовертебрального перехода может быть использован метод фиксации HALO - aппаратом (рис. 18), который оставляют до полного сращения перелома. Метод позволяет сразу после операции активизировать больных.
 |
Рис. 18. HALO -аппарат
 |
Если консервативная репозиция не удается, а также при угрозе вторичного смещения или неврологических осложнений, может быть проведено оперативное лечение, заключающееся в дискэктомии, вправлении позвонка или резекции смещенного кзади тела позвонка (рис. 19).
Рис . 19. Частичное удаление тела позвонка при переломовывихе: а — переломовывих шейного позвонка; б — рентгенограмма до операции; в, г — удаление части тела поврежденного позвонка; д — замещение дефекта трансплантатом аутокостью или искусственным кейджем; е — рентгенограмма в отдаленные сроки после операции трансплантации аутокостью (состоявшийся спондилодез).
 |
Для большей стабильности и ранней активизации пациентов эту операцию дополняют фиксацией специальной пластиной (рис. 20).
Рис. 20. Пластина CSLP для фиксации шейных позвонков: а, б — рентгенограммы; в — пластина на муляже.
|
из
5.00
|
Обсуждение в статье: Неосложненные повреждения тел позвонков |
|
Обсуждений еще не было, будьте первым... ↓↓↓ |

Почему 1285321 студент выбрали МегаОбучалку...
Система поиска информации
Мобильная версия сайта
Удобная навигация
Нет шокирующей рекламы

