 |
Главная |
Открытые повреждения печени
|
из
5.00
|
Могут быть огнестрельными, резаными и колотыми. Они характеризуются наличием раны в правом подреберье или в области спины, в проекции печени, из которой изливается кровь, клинической картиной кровопотери и шока. Кроме раны в подреберье определяются резкая болезненность и напряжение мышц (особенно вокруг раны), наличие симптома Щеткина-Блюмберга.
При размозжении печеночной ткани при обширных закрытых или огнестрельных повреждениях могут развиться гематома и печеночно-почечная недостаточность.
Лечение.Принципиального различия в тактике хирурга при закрытых и открытых повреждениях печени нет. Лечение может быть только оперативным. Чем раньше будет проведена операция, тем лучше ее исход. При установленном повреждении и при его подозрении пострадавшего после введения гемостатических и обезболивающих средств отправляют в хирургический стационар.
Цель операции:
а) обеспечение хорошего доступа к поврежденному органу;
б) обработка раны поврежденного органа — остановка кровотечения и профилактика осложнений (развитие перитонита, позднее кровотечение, желчеистечение).
Перед началом операции и во время операции необходимо восстановить центральное кровообращение — восполнить потерянный объем циркулирующей крови.
При шоке и продолжающемся кровотечении реанимационные мероприятия хирурга заключаются в незамедлительной остановке кровотечения во время операции.
Оперативные доступы при ранениях печени.Выбор доступа зависит от локализации раны и объема оперативного вмешательства.
Предпочтительнее всего операцию начинать срединным доступом. При массивном размозжении правой доли печени и обильном кровотечении, когда предполагается большой объем операции, вплоть до гемигепатэктомии, следует прибегать к срединной лапаротомии протяженностью от мечевидного отростка и на 4 см ниже пупка с расширением его косо вправо и вверх от пупка по направлению к реберной дуге. Расширять доступ за счет пересечения реберной дуги из-за травматичности не следует.
Методы обработки ран печени.В настоящее время придерживаются активной тактики в отношении ранения печени. Характер оперативного вмешательства на печени зависит от вида повреждения. При колото-резаных ранах без повреждения основных сосудов и внутрипеченочных желчных ходов допускается ушивание раны печени одиночными кетгутовыми швами, лучше на атравматической игле с нитью. Обязательным является подведение перчаточно-марлевого тампона к ушитой ране независимо от ее размеров и глубины.
Огнестрельные и размозженные раны при закрытой травме печени содержат обрывки нежизнеспособных тканей или инородные тела. Эти раны печени часто нагнаиваются, вызывая такие осложнения, как абсцедирование, перитонит, анаэробную инфекцию, кровотечение. Рану печени в этом случае очищают от свернувшейся крови, инородных тел. Размозженные края печени иссекают острым путем. Кровоточащие сосуды выделяют из ткани печени, перевязывают или прошивают в ране печени (рис. 15.1).
|

|

Рис. 15.1. Обработка раны печени.
а – общий вид раны печени; б – прошивание кровоточащих сосудов.
Рану печени ушивают кетгутом на атравматичной игле П-образными швами большой круглой иглой. Игла должна проходить под дном раны, чтобы не осталось слепых карманов. От края раны необходимо отступать на 1,5-2 см. Очень часто при затягивании швов может произойти прорезывание нитью ткани печени, поэтому при ее затягивании нити не нужно применять больших усилий, края раны нужно сводить достаточно близко, до сопоставления краев, при этом используя прядь большого сальника на ножке (рис. 15.2).
Синтетические ткани для тампонирования ран печени применять не рекомендуется, так как могут развиваться инфекционные осложнения.
При обнаружении во время операции кровоточащей раны печени, ее можно тампонировать марлевым тампоном и убедившись в отсутствии повреждения полых органов, использовать кровь для реинфузии, а затем приступить к обработке раны печени.
|

|

Рис. 15.2. Обработка раны печени с использованием большого сальника.
а – прошивание раны печени с использованием пряди большого сальника; б – общий вид ушитой раны.
Противопоказанием к реинфузии являются значительный гемолиз при поздних сроках операции (определяется центрифугированием) и повреждения полых органов. Временную остановку кровотечения из раны печени лучше осуществлять пережатием печеночно-двенадцатиперстной связки, но не более чем на 20 минут (рис. 15.3).

Рис. 15.3. Пережатие печеночно-двенадцатипестной связки пальцами при массивном кровотечении.
Этот прием сокращает кровопотерю и во время операции. При обширном повреждении печени (отрыв паренхимы, множественные глубокие трещины) производят более обширное хирургическое вмешательство — резекцию печени. После резекции печени и тщательной остановки кровотечения раневую поверхность укрывают сальником на ножке и к этому же месту подводят дренажную трубку (рис. 15.4).
В настоящее время на основе сегментарного строения предпочтение отдается типичной анатомической резекции печени.
Показания к резекции печени:
— рвано-ушибленные раны и разрывы с большой зоной повреждения;
— ранения печени с повреждением долевых и сегментарных сосудов, ведущих к некрозу соответствующих участков.
В отдельных случаях при наличии ран или разрывов на диафрагмальной или нижнедорзальной поверхности печени применяют гепатопексию по Хиари-Альрерову-Николаеву, сущность которой состоит в создании замкнутого поддиафрагмального пространства. Она показана при ранениях диафрагмальной или нижнедорзальной поверхности печени, когда нет повреждения крупных внутриорганных сосудов.
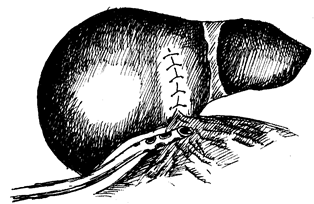
Рис. 15.4. Дренирование подпеченочного пространства. Подведение дренажной трубки к ушитой ране печени.
При небольшом повреждении края печени необходима атипичная краевая резекция печени (рис. 15.5).
При крайней степени тяжести больного, при массивных повреждениях печени и обильном кровотечении возможна тампонада ран печени марлевыми салфетками и дренирование брюшной полости. Перевязка общей печеночной артерии в общем допустима, но нужно помнить, что печеночная артерия обеспечивает кровоток на 20%, остальные 80% кровотока приходятся на воротную вену. Перевязка артерии может привести к обширному некрозу печени, отторжению, печеночной недостаточности, интоксикации, что усугубит исходное тяжелое состояние больного.

Рис. 15.5. Атипичная краевая резекция печени при краевом ее повреждении.
Нередко при тяжелых травмах печени развивается спазм сфинктера Одди и синдром печеночной гипертензии. Это ведет к холангиту, просачиванию желчи в брюшную полость. В таких случаях возникает необходимость в декомпрессии желчевыводящих путей (холецистостомия, холедохостомия, чрезпеченочное дренирование желчных протоков).
При повреждении желчного пузыря, в зависимости от патологических изменений в его стенке, можно выполнить ее ушивание, либо холецистэктомию. При ранении общего желчного протока допустимо сшивать проток на Т-образном дренаже.
Повреждения селезенки
Основными видами травм, при которых наблюдается повреждение этого органа, являются падение с высоты, автодорожная травма, сдавление живота, ранение.
Механизм повреждения — удар, ранение на уровне VIII—XII ребер или левого подреберья. Предрасполагающими факторами, способствующими повреждению селезенки, являются малая подвижность, полнокровие органа и недостаточная прочность тонкой и напряженной капсулы селезенки.
Травматические разрывы селезенки легче возникают при патологических процессах в ней, когда значительно увеличиваются размеры селезенки и повышается рыхлость паренхимы (спленомегалия различного генеза).
По интенсивности повреждение селезенки может быть разным: начиная от контузии до полного разрушения ткани с образованием детрита, который находится под диафрагмой и может попадать иногда в плевральную полость и даже в перикард.
При травме селезенки часто бывают сочетанные повреждения печени, толстой кишки и брыжейки.
Сочетанные и множественные повреждения селезенки наблюдаются почти у 80% пострадавших. Летальность возрастает с увеличением объема повреждений. Летальный исход может наступить также и от тяжелых повреждений других органов и областей тела за счет шока, кровопотери, острой почечной недостаточности.
Наиболее частым является одновременный разрыв с повреждением капсулы и паренхимы. Кровотечение в свободную брюшную полость возникает сразу после травмы.
Двухмоментный разрыв селезенки встречается у 2% пострадавших и возникает в двух вариантах:
1) В момент травмы повреждается только одна паренхима селезенки, где образуется подкапсульная или центральная гематома. Кровоизлияния в свободную брюшную полость при этом сразу не происходит. В дальнейшем внезапно при физическом напряжении повышается давление в селезенке, происходит разрыв капсулы и возникает кровотечение в свободную брюшную полость. Промежуток времени между моментом травмы и кровотечением может быть различными — от нескольких часов до нескольких недель.
2) Двухмоментный разрыв селезенки может возникнуть при одновременном разрыве капсулы и паренхимы, когда разрыв капсулы прикрывается сгустком крови или сальником, создавая временную задержку кровотечения в свободную брюшную полость. Этому могут способствовать снижение артериального давления и спазм сосудов селезенки. В дальнейшем при физической нагрузке сгусток крови, прикрывающий рану селезенки, отходит и неожиданно возникает кровотечение. Наличие сращений селезенки с соседними органами также может быть одним из условий возникновения двухмоментных разрывов селезенки.
Клиническая картина и диагностика.Повреждение селезенки проявляется клинически бледностью кожного покрова, тахикардией и снижением артериального давления.
Боли легкой степени бывают по всему животу, но более выражены в левом подреберье с иррадиацией в надплечье и еще более усиливаются в положении Тренделенбурга. Живот вздут. Перкуторно в левом подреберье или левой половине живота притупление перкуторного звука. Как правило, отсутствуют перистальтические шумы или интенсивность их незначительная. В крови лейкоцитоз.
Для повреждения селезенки имеются характерные симптомы: симптом Кулленкампфа — несоответствие между болезненностью брюшной стенки при пальпации и ее напряжением; симптом Питса и Белленса— несмещаемая тупость в левой половине живота за счет скопления сгустков крови и жидкой крови в левом боковом канале живота. Однако этот симптом необходимо дифференцировать с несмещаемым притуплением при перкуссии отлогих мест при забрюшинной гематоме — симптом Джойса.
Более поздние признаки повреждения селезенки: симптом Гейнека — метеоризм, обусловленный скоплением крови в животе; симптом Щеткина-Блюмберга — раздражение брюшины при пальпации живота; симптом Мак-Кракена — кратковременная потеря сознания; симптом Виллиса-Грайгсби — усиление боли при положении больного лежа на спине; симптом Элекера — иррадиация боли в левую ключицу; симптом Зегессера — болезненность над ключицей в точке диафрагмального нерва "френикус-симптом"; симптом Хедри — иррадиация боли в левом подреберье при толчкообразном надавливании на мечевидный отросток грудины; симптом Вейнерта — ригидность мышц левой боковой области живота за счет околоселезеночной гематомы, определяемая при одновременном охватывании кистями рук левой и правой боковых стенок живота; симптом Кера — сильная, иррадиирующая боль в левом плече и лопатке; симптом Розанова ("ваньки-встаньки") — больной лежит на левом боку с приведенными к животу ногами; при попытке перевернуть больного он тут же занимает прежнее положение за счет массивного раздражения нервных рецепторов диафрагмальной брюшины.
В.Н. Бордуновский (1977) при повреждении селезенки предлагает свой алгоритм действий:
1. Анамнестические данные.
1.1. Указание на травму или ее признаки (ссадины, гематома, перелом ребер в проекции селезенки).
2. Объективные данные.
2.1. Геморрагический шок;
— нарастающая слабость, холодный пот, бледность кожного покрова, тахикардия, падение давления, спутанное сознание, обморок;
— лабораторное: снижение количества эритроцитов, Hb и гематокрита, повышение количества лейкоцитов.
2.2. Характерные для травмы селезенки объективные признаки.
2.2.1. Кратковременное обморочное состояние после травмы — симптом Мак-Кракена.
2.2.2. Локальные боли (постоянные или постепенно усиливающиеся) в области левого подреберья или левой половины живота).
2.2.3. Иррадиация болей в левое надплечье:
— раздражение левого диафрагмального нерва (симптом Зегессера);
— иррадиация в левую лопатку (симптом Кера);
— иррадиация в левую ключицу (симптом Элекера)
(в положении Тренделенбурга эти симптомы усиливаются).
2.2.4. Иррадиация боли в область левого подреберья при толчкообразном надавливании на мечевидный отросток грудины — симптом Хедри.
2.2.5. Необходимость у больного восстановить исходное положение тела, при изменении его положения — симптом "ваньки-встаньки".
2.2.6. Определение несмещаемого притупления в левом боковом канале — признак Питса и Белленса.
2.2.7. Болезненность в области заднего прохода — позывы "на низ".
2.2.8. Несоответствие напряжения и болезненности брюшной стенки — симптом Кулленкампфа.
3. Дополнительные методы исследования.
3.1. Неинвазивные методы (лучевая диагностика).
3.1.1. Ультразвуковое исследование:
— жидкость в брюшной полости (эхонегативные тени в окружности селезенки, симптом "плавающих петель";
— снижение эхогенности и изменение эхо-тени селезенки.
3.1.2. Рентгенологическое исследование:
— увеличение тени селезенки;
— смещение желудка ("зубчатая тень");
— смещение толстой кишки и почки вниз;
— симптом "плавающих петель".
3.2. Инвазивные методы.
3.2.1. Пункция брюшной полости (кровь в игле).
3.2.2. Лапароцентез с лаважем (от 20 до 2000 мл) — кровь в брюшной полости.
3.2.3. Лапароскопия.
После подтверждения диагноза пострадавшего направляют в стационар.
Лечениепри разрывах селезенки только оперативное. Единственно правильной тактикой, снижающей летальность и количество осложнений, является ранняя операция на фоне интенсивной терапии. Самостоятельно кровотечение при повреждении селезенки останавливается крайне редко. Чем дольше задержка с операцией, тем значительнее кровопотеря. Низкое артериальное давление не может быть основанием для отсрочки операции. Во время операции желательно добиваться устойчивых гемодинамических показателей, переливая кровь и кровезаменители.
Цель операции — быстрая и надежная остановка кровотечения. Самым лучшим и безопасным способом для этого при любом повреждении селезенки является ее удаление. В большинстве случаев это действительно так, однако в последнее время больше сторонников находит идея об органосохраняющих операциях.
Удаление селезенки показано при отрывах ее от ножки, обширных размозжениях и разрывах, исключающих функцию органа в последующем; обширных кровоточащих сквозных и рваных ранениях; разрывах и трещинах, имеющих направление к воротам; гематомах пульпы, имеющих тенденцию к разрыву; невозможности ушивания раны селезенки из-за прорезывании швов и др.
При незначительных повреждениях селезенки — разрыв капсулы, неглубокая трещина пульпы (это тоже может случиться во время планового оперативного вмешательства) — необходимо попытаться остановить кровотечение не прибегая к удалению селезенки. Наложение кетгутового шва атравматической иглой на ткань селезенки (рис. 15.6), как правило, бывает не эффективным. Кровотечение можно попытаться остановить, прибегнув к помощи электрокоагуляции, либо использовать синтетический клей с гемостатической губкой, хотя это не всегда эффективно.
Если встает вопрос о необходимости удаления селезенки, показана имплантация селезеночной ткани в большой сальник. Это вызвано тем, что селезенка играет немаловажную роль в кроветворении и иммунитете. Для аутотрансплантации берут 8-9 фрагментов селезенки размером 4 х 4 х 0,5 см, помещают их по периметру большого сальника, отступая 10-12 см от его края и прикрывают их свободным краем сальника, после чего сальник над фрагментами фиксируют одиночными кетгутовыми швами.
Самым удобным доступом является верхнесрединная лапаротомия. Она дает возможность для более широкой ревизии органов брюшной полости. Этот доступ может быть дополнен поперечным разрезом.

Рис. 15.6. Ушивание раны селезенки.
Массивное кровотечение при вскрытии брюшной полости в первую очередь можно временно остановить наложением зажимов или прижатием пальцем ножки селезенки.
Из верхнесрединного вертикального разреза иногда трудно визуально определять повреждение селезенки, и тогда ее исследуют пальпаторно. Для этого правой рукой проходят над левым изгибом ободочной кишки, которую осторожно смещают вниз и вправо. При наличии спаек селезенки с сальником их разделяют, лигируя сосуды между зажимами. Затем осторожно поворачивают селезенку кпереди и направо, накладывают зажимы на короткие сосуды желудка и лигируют их, остерегаясь при этом не захватить стенку желудка. Селезеночную артерию и вену перевязывают раздельно двумя лигатурами (рис. 15.7).
Затем перевязывают остальные короткие сосуды желудка, и селезенку удаляют. Основными осложнениями, которые могут возникнуть во время операции, являются повреждения хвоста поджелудочной железы при обработке ножки селезенки, а также стенки желудка во время перевязки коротких сосудов желудка.
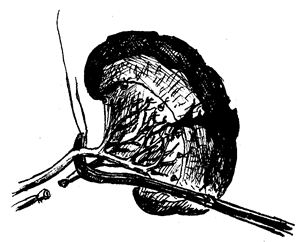
Рис. 15.7. Спленэктомия. Перевязка селезеночной артерии и вены.
После операции рекомендуется ушивание ложа селезенки непрерывной кетгутовой нитью и дренирование левого поддиафрагмального пространства трубкой на 48-72 часов для удаления серозного выпота и контроля возможного вторичного кровотечения.
Осложнения.В ближайшем послеоперационном периоде могут возникнуть следующие осложнения:
— вторичное кровотечение в связи с фибринолизом;
— перитонит (при повреждении желудочной стенки и ее некрозе);
— панкреонекроз при повреждении хвоста поджелудочной железы;
— поддиафрагмальный абсцесс.
Позднее отмечается тромбоцитоз — возрастание числа тромбоцитов. Через некоторое время оно снижается, но в некоторых случаях снижения не наступает и возникает угроза тромбообразования, особенно у лиц пожилого и старческого возраста. Это, в свою очередь, требует применения антикоагулянтов.
После выписки из стационара больные с удаленной селезенкой должны наблюдаться в поликлинике, так как после спленэктомии отмечается синдром пост-спленэктомического гипоспленизма. Для него характерны угнетение фагоцитарной активности альвеолярных макрофагов, дисбаланс иммуноглобулинов, снижение активности лимфоцитов, снижение антителообразования к специфическим антигенам, появление в крови патологических форм эритроцитов, содержащих включения телец Хауэлла-Жолли, Гейнца и др. Следовательно, после спленэктомии нарушен гуморальный и клеточный иммунитет.
Если в раннем послеоперационном периоде гнойно-септические осложнения встречаются значительно чаще (до 30%), то в отдаленном послеоперационном периоде их значительно меньше, особенно через 2-3 года после спленэктомии.
К осложнениям в позднем постспленэктомическом периоде относятся молниеносный сепсис, снижение сопротивляемости к вирусным, грибковым, паразитарным и онкологическим заболеваниям и развитие астенического синдрома.
Молниеносный сепсис характеризуется головной болью, недомоганием, тошнотой, рвотой, нарушением сознания, снижением кровяного давления, гипокалиемией, ацидозом и электролитными нарушениями. Чаще развивается у лиц, перенесших спленэктомию по поводу заболеваний крови, портальной гипертензии и злокачественных заболеваний.
Кроме сепсиса у спленэктомированных больных бывают периодические головные боли, боли в животе, снижение аппетита, общая слабость. У них чаще возникают респираторные заболевания, инфекция кожного покрова, желудочно-кишечного тракта, мочевы-водящих путей, обострение хронического тонзиллита и др.
Больные после спленэктомии, особенно в первые 2-3 года, нуждаются в пристальном наблюдении в поликлинике, где должна проводиться корректирующая терапия — антибиотикопрофилактика и вакцинация поливалентной вакциной при низких титрах антител, особенно у лиц после спленэктомии по поводу заболеваний крови.
При наличии признаков инфекции (легочная или менингеальная симптоматика) с повышением температуры тела показаны госпитализация для интенсивной терапии и назначения антибиотиков широкого спектра действия, что позволит избежать летального исхода.
Резекция селезенки.При значительных повреждениях селезенки среди сберегательных операций заслуживает внимания резекция поврежденной части органа (рис.15.8). Это позволяет сохранить функционирующую паренхиму на сосудистой ножке и в большей степени обеспечивает компенсацию функций поврежденной селезенки.
Методика операции заключается в следующем. После мобилизации связочного аппарата селезенки на кровоостанавливающих зажимах пересекается часть сосудистой ножки, превышающая зону повреждения на 1,0—1,5 см. После этого поврежденная часть органа отсекается. На культю накладывается в виде колпачка пластина консервированной ксеногенной брюшины, которая подшивается в окружности непрерывным кетгутовым швом или сквозным 8-образным швом. Шов накладывается при постоянном натяжении пластического материала на культе органа, что позволяет избежать формирование околораневой гематомы.
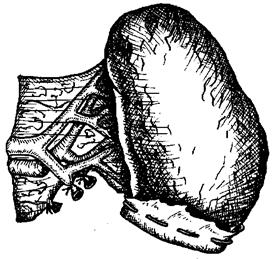
Рис. 15.8. Резекция селезенки с пластикой ксеногенной брюшиной.
|
из
5.00
|
Обсуждение в статье: Открытые повреждения печени |
|
Обсуждений еще не было, будьте первым... ↓↓↓ |

Почему 1285321 студент выбрали МегаОбучалку...
Система поиска информации
Мобильная версия сайта
Удобная навигация
Нет шокирующей рекламы

