 |
Главная |
Ситуационная задача № 3
|
из
5.00
|
Больная, 33 лет, с детства страдает рецидивирующими воспалительными заболеваниями легких. За последние годы присоединилось кровохарканье. Два месяца назад отметила эпизод легочного кровотечения, объем кровопотера 750-1000 мл.
Вопрос: Какие исследования необходимо выполнить пациентке для установления диагноза?
 Ответ: Рентгенография легких в 2-х проекциях, бронхоскопия, сцинтиграфия легких, спиральная компьютерная томография, бронхиальная артериография, ангиопульмонография.
Ответ: Рентгенография легких в 2-х проекциях, бронхоскопия, сцинтиграфия легких, спиральная компьютерная томография, бронхиальная артериография, ангиопульмонография.
 |
А Б
Рис. 13 (А и Б). Рентгенограмма органов грудной клетки в 2-х проекциях
 | |||
 | |||
А Б
Рис. 14 (А и Б). Спиральная компьютерная томография органов грудной клетки в 2-х проекциях
 |
Рис. 15. Сцинтиграфия легких (уменьшение перфузии правого легкого)
 |
Рис. 16. Бронхиальная артериограмма
Ваш клинический диагноз?
Ответ: Гипоплазия правого легкого. Рецидивирующее легочное кровотечение. Дыхательная недостаточность 2 ст.
Какое хирургическое лечение показано выполнить пациентке?
Ответ: Правосторонняя пневмонэктомия.
Ситуационная задача №4
Больная 25 лет, жительница Москвы, проживавшая на Кавказе в течение многих лет, обратилась с жалобами на кашель с гнойной мокротой. В мокроте отмечала наличие «пленок» беловатого цвета, несколько раз было кровохарканье.
Какое обследование необходимо выполнить пациентке для установления клинического диагноза?
Ответ: Рентгенография органов грудной клетки в 2-х проекциях, спиральная компьютерная томография.
 |  | ||
А Б
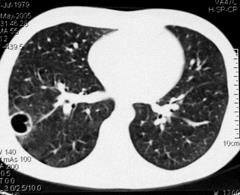
 Рис. 17 (А и Б). Рентгенография легких в 2-х проекциях
Рис. 17 (А и Б). Рентгенография легких в 2-х проекциях
А Б
Рис. 18 (А и Б). Компьютерная томография легких
 |
Рис. 19. Удаленные эхинококковые кисты (внешний вид).
Демонстрационный материал
- Рентгенограммы.
- Рентгеновские томограммы.
- Спиральная и ядерно-магнитная компьютерная томография.
- Сцинтиграфия легких.
- Бронхография и бронхоскопия
- Учебные видео- и DVD-фильмы.
- Посещение диагностических кабинетов.
ТЕМА №3. СИНДРОМ ОБСТРУКЦИИ ДЫХАТЕЛЬНЫХ ПУТЕЙ ПРИ ЗАБОЛЕВАНИЯХ СРЕДОСТЕНИЯ И ТРАХЕИ, А ТАКЖЕ ПРИ СОЧЕТАННОЙ ТРАВМЕ ГРУДИ
Информационный блок
Средостение (mediastinum) – пространство в грудной клетке, ограниченное справа и слева плевральными мешками, снизу диафрагмой, спереди грудиной и сзади позвоночником. В средостении находятся сердце с входящими и исходящими сосудами, трахея, пищевод, грудной лимфатический проток, непарная и полунепарная вены, блуждающие и диафрагмальные нервы, симпатический ствол и корешки нервов, вилочковая железа, жировая клетчатка и большое число лимфатических узлов. Наиболее распространенной ранее была схема Твайнинга (Twining). Она предполагала разделение средостения на 9 отделов двумя горизонтальными и двумя вертикальными условными линиями, проведенными на боковой рентгенограмме.
Огромный опыт торакальной хирургии, накопленный в XX столетии, внедрение в клиническую практику компьютерной (КТ) и магнитно-резонансной томографии (МРТ) позволили пересмотреть некоторые представления о патологии средостения и привели к созданию новых схем деления средостения. Наиболее удачным подразделением средостения является модель T.W. Shields (1994 г.), которая наиболее удобна при оценке КТ и гармонично сочетается с анатомией клетчаточных пространств шеи.
Средостение подразделяют на: переднее, висцеральное и заднее. Каждый из этих отделов простирается от верхней апертуры до диафрагмы. В верхней части каждый отдел сообщается с соответствующими анатомическими пространствами шеи. Переднее средостение располагается между грудиной и передней поверхностью крупных сосудов и поэтому называется преваскулярным отделом. Оно имеет форму гладиолуса и в нижнем отделе представлено щелевидным пространством между сердцем и грудиной. Наиболее широкая часть его расположена на уровне дуги аорты. В этом отделе средостения располагаются вилочковая железа, внутренние грудные сосуды, лимфатические узлы и клетчатка. Кроме того, сюда могут смещаться загрудинный зоб, эктопированная щитовидная железа и паращитовидные железы. Висцеральное средостение доходит до пищевода и передней поверхности позвоночного столба. Здесь расположены сердце и все анатомические структуры, проходящие только через верхнюю апертуру грудной клетки, исключая пищевод, перикард, дуга аорты и ее ветви, верхняя полая вена, безымянные вены, диафрагмальный нерв, трахея и ее бифуркация, лимфатические узлы и клетчатка. Трахея представляет собой центрально расположенный непарный орган, средняя длина которого у взрослых составляет 11 см, а сегментарное строение обусловлено составляющими ее 18-22 хрящевыми кольцами. 2/3 передней поверхности данных хрящей ригидны, а сзади расположена мембранная ткань.
Наиболее частым врожденным пороком развития является трахеопищеводный свищ и соустье. Врожденный стеноз, встречающийся реже, имеет несколько разновидностей: паутиноподобные диафрагмы, идиопатический ларинготрахеальный стеноз, трахеомаляция в области сдавления ткани сосудистым кольцом (двойная дуга аорты, праворасположенная аорта), перетяжка трахеи левой легочной артерией при позади трахеальном ее расположении или отсутствие мембранозной части трахеи со слиянием хрящевых колец по задней поверхности.
К приобретенным поражениям трахеи относят постинтубационный и посттрахеостомический стенозы, трахеомаляцию, эрозии, трахеопищеводные свищи и паралич связок гортани.
Первичные опухоли трахеи встречаются редко: более 80 % опухолей злокачественные, гистологически большинство из них плоскоклеточный и аденоиднокистозный рак, типичный и атипичный карциноид. Среди доброкачественных опухолей наиболее часто встречаются гамартохондрома, различного вида невриномы, лейомиома, гранулемы. Среди вторичных опухолей наиболее часто встречаются рак легкого (стадия T4), рак щитовидной железы, рак гортани и пищевода. Заднее средостение включает в себя околопищеводное и паравертебральное пространства, где находятся все структуры, проходящие через диафрагму в брюшную полость. В заднем средостении располагаются пищевод, нисходящий отдел аорты, непарная и полунепарная вены, нижняя полая вена, грудной лимфатический проток, симпатический ствол, блуждающие нервы, корешки межреберных нервов, клетчатка и лимфатические узлы.
Травма груди включает в себя повреждения грудной клетки и органов грудной полости. Особенности современного травматизма в условиях роста дорожно-транспортных происшествий, падений с высоты, техногенных катастроф, локальных военных конфликтов, террористических актов с использованием взрывных устройств выдвигают травму груди, в особенности сочетанную, на одно из первых мест по тяжести течения и числу неблагоприятных исходов. В основе всех патофизиологических нарушений при травме груди лежат кардиореспираторные расстройства, они требуют неотложной профилактики и лечения. Они и сегодня остаются главными причинами смерти каждого третьего пострадавшего с сочетанными повреждениями груди, хотя 15% погибших не имеют абсолютно смертельных поражений. Расстройства дыхания, возникающие при травме груди, развиваются в результате нарушения дыхательных экскурсий ребер и диафрагмы, коллабирования легочной ткани за счет крови или воздуха, скопившегося в плевре, непосредственного поражения легких или бронхов. Во всех случаях это сопровождается гипоксией и значительным повышением легочного сосудистого сопротивления. Независимо от причины поражения, у пострадавших при травме груди формируются несколько типичных синдромов, определяющих диагностику, тактику лечения и характер типичных осложнений. Главными среди них являются пневмоторакс, гемоторакс, подкожная эмфизема и эмфизема средостения.
Выделяют два основных синдрома при патологии средостения: компрессионный и нейроэндокринный. Компрессионный синдром обусловлен значительным ростом патологического образования. Характеризуется ощущением полноты и давления, тупыми болями за грудиной, одышкой, цианозом лица, отеком шеи, лица, расширением подкожных вен. Затем появляются признаки нарушения функции тех или иных органов в результате их компрессии.
Выделяют три вида компрессионных симптомов: органные (смещение и сдавление сердца, трахеи, главных бронхов, пищевода), сосудистые (сдавление плечеголовных и верхней полой вен, грудного протока, смещение аорты) и неврогенные (сдавление с нарушением проводимости блуждающего, диафрагмального и межреберных нервов, симпатического ствола).
Нейроэндокринный синдром проявляется поражением суставов, напоминающим ревматоидный артрит, а также больших и трубчатых костей. Наблюдаются различные изменения сердечного ритма, стенокардии.
Выявить патологию средостения в большинстве случаев можно на основании результатов клинического исследования и стандартной флюорографии, а также с помощью рентгенографии грудной клетки. При нарушениях глотания целесообразно приводить рентгеноконтрастное и эндоскопическое исследования пищевода. Для визуализации верхней и нижней полых вен, аорты, легочного ствола иногда используют ангиографию. Большими возможностями обладают компьютерная рентгеновская томография и ядерно-магнитно-резонансная томография, которые являются наиболее информативными методами диагностики заболеваний средостения. При подозрении на патологию щитовидной железы (загрудинный зоб) показано радионуклидное сканирование. Для морфологической верификации диагноза, главным образом при опухолях С. применяют эндоскопические методы (бронхоскопию с транстрахеальной или трансбронхиальной пункцией, торакоскопию, медиастиноскопию), трансторакальную пункцию, медиастинотомию. При медиастиноскопии осматривают переднее средостение с помощью медиастиноскопа, вводимого после медиастинотомии. Медиастинотомия является хирургической операцией, которая может применяться в диагностических целях.
Одним из опаснейших органных заболеваний области средостения является медиастинит (воспаление средостения), который может быть острым и хроническим. В зависимости от локализации воспалительного процесса различают передний и задний медиастинит. Чаще встречается острое воспаление. Причинами его могут быть открытое повреждение средостения, перфорация пищевода, перфорация бронхов, трахеи, осложнения оперативных вмешательств на органах средостения, гематогенный и лимфогенный занос инфекции. Острый медиастинит может быть вызван стрептококком, стафилококком, пневмококком и другими микроорганизмами.
Для острого воспаления полости средостения характерна высокая температура (38—40°), тахикардия (до 120—130 уд. в мин), одышка (до 30—40 в мин), лейкоцитоз (до 15 — 20х109/л). Больные ощущают боли за грудиной, иногда отмечается отек лица и расширение шейных сосудов. При задних медиастинитах отмечаются боли в межлопаточной области. Вовлечение в процесс блуждающего и диафрагмального нервов может привести к развитию симптома Горнера, осиплости голоса, икоте и рвоте.
Диагностика. Большую роль в диагностике заболевания имеет рентгенологическое обследование. Дифференциальный диагноз нужно проводить с пневмонией, медиастинальным плевритом, перикардитом.
Лечение. Медикаментозное и хирургическое. При медикамсентозном лечении проводится антибиотикотерапия с исследованием микрофлоры на чувствительность к антибактериальным препаратам, общеукрепляющая и дезинтоксикационная терапия, переливание кровезаменителей, плазмы, гамма-глобулина, электролитных растворов, оксигенотерапия.
Хирургическое лечение показано при гнойном медиастините и включает медиастинотомию с дренированием средостения. При расположении воспалительного процесса в верхнем отделе переднего средостения применяют оперативный доступ, предложенный В. И. Разумовским; в нижнем отделе — по Маделунгу; к заднему средостению – по И. И. Насилову. В послеоперационном периоде лечение включает дезинтоксикационную терапию, препараты поддерживающие функции ССС, органов дыхания, также проводится антибиотикотерапия и активный дренаж гноя из очага поражения.
Медиастинальная эмфизема. Появляется вследствие скопления воздуха в клетчатке переднего средостения с переходом его на шею, лицо и верхнюю половину грудной клетки. Причинами ее возникновения являются нарушении целостности бронхов, трахеи, пищевода и легкого во время их травмы или после оперативного вмешательства на этих органах.
Клиническая картина проявляется отеком лица, шеи, груди и нарушением функции органов средостения в результате их сдавления. При пальпации определяется характерная крепитация под кожей.
Небольшая эмфизема без тенденции к увеличению и без нарушения дыхания и сердечной деятельности хирургическому лечению не подлежит.
При нарастающих явлениях подкожной эмфиземы следует сделать разрез над яремной вырезкой и тупо в переднее средостение ввести дренаж. Если медиастинальная эмфизема сочетается с пневмотораксом, то необходимо дренировать плевральную полость и дренаж соединить с подводной системой или водоструйным отсосом.
Если вышеизложенные мероприятия неэффективны, необходимо оперативное вмешательство на поврежденном органе.
Повреждения диафрагмы подразделяют на открытые и закрытые. Чаще диафрагма повреждается вместе с ранением органов грудной и брюшной полостей. Изолированное повреждение диафрагмы встречается редко.
К закрытым повреждениям относится разрыв диафрагмы при тупой травме (транспортная, падение с высоты, сдавление, удар по животу).
Разрывы диафрагмы слева встречаются в 10 раз чаще, чем справа.
Закрытые повреждения диафрагмы возникают при автодорожных травмах, падении с высоты, воздушной контузии, сдавлении живота. Разрыв диафрагмы в этих случаях обусловлен внезапным повышением внутрибрюшного давления. Повреждения чаще располагаются в области сухожильного центра или в месте его перехода в мышечную часть диафрагмы. Разрыв левого купола диафрагмы происходит в 10 раз чаще, чем правого. Часто одновременно возникают повреждения грудной клетки, костей таза, органов брюшной полости. При разрывах и ранениях диафрагмы вследствие отрицательного внутригрудного давления наступает перемещение в плевральную полость желудка, тонкой или толстой кишки, сальника, селезенки, части печени. Органы брюшной полости, вышедшие через повреждение в диафрагме, располагаются в плевральной полости и приводят к смещению легкого и органов средостения. Перемещение органов может возникнуть как непосредственно после травмы, так и спустя какой-либо промежуток времени.
Клиническая картина и диагностика. В остром периоде преобладают симптомы сопутствующей травмы (плевропульмональный шок, сердечно-сосудистая и дыхательная недостаточность, кровотечение, перитонит, гемопневмоторакс, переломы костей). Больные предъявляют жалобы на боли в подложечной области и левой половине груди, дисфагию, одышку, усиливающуюся при физической нагрузке. Имеют диагностическое значение симптомы сдавления легкого и смещения органов средостения. Может возникнуть ущемление выпавших в плевральную полость органов. Заподозрить ранение диафрагмы можно при наличии над грудной клеткой тимпанита при перкуссии, кишечных шумов, шума плеска при аускультации, при развитии симптомов кишечной непроходимости, возникновении гемо- или пневмоторакса при ранениях живота. Рентгенологическое исследование является основным методом диагностики повреждений диафрагмы. Его начинают с обзорной рентгеноскопии и рентгенографии органов грудной и брюшной полости, затем при необходимости в отдаленные сроки проводят рентгеноконтрастное исследование желудка, тонкой и толстой кишки. При повреждениях правого купола диафрагмы о положении печени судят по данным рентгенологического, ультразвукового исследований и сканирования. Эти методы позволяют выявить расположение органов брюшной полости в грудной клетке. Органы пищеварительного тракта определяются по наличию гаустрации или газа в полом органе. При контрастном рентгенологическом исследовании с барием выявляется расположение желудка в грудной полости, частично располагаясь под диафрагмой. При повторном рентгенологическом исследовании через несколько часов контрастное вещество выявляется в петлях тонкого кишечника, расположенного в грудной полости.
Ущемление внутренних органов в поврежденной диафрагме может наступить в любое время. Клиническая картина складывается из симптомов непроходимости (боли, рвоты, задержки стула и газов). Прогноз при повреждении диафрагмы с ущемлением внутренних органов определяется своевременной диагностикой.
Лечение. При разрывах и ранениях диафрагмы показана срочная операция, заключающаяся в ушивании дефекта отдельными швами из нерассасывающего шовного материала после низведения брюшных органов. В зависимости от превалирования симптомов сопутствующих повреждений органов брюшной или грудной полости операцию начинают с лапаро- или торакотомии.
Повреждение средостения наблюдается при сдавлениях груди (при обвалах, транспортных травмах, воздействии взрывной волны и т. д.). Различают закрытые и открытые повреждения органов средостения.
При закрытых повреждениях в результате сильного удара в грудь целостность внутренних органов может быть не нарушена, но в ряде случаев могут наблюдаться тяжелые общие расстройства со стороны ССС, дыхательной системы и нервной системы.
Клиническая картина проявляется резким снижением АД, частым и малым пульсом, бледностью кожных покровов. Дыхание частое, поверхностное. Иногда наступает смертельный исход.
Лечение — покой, противошоковые мероприятия, назначение сердечных и сосудистых препаратов, искусственная вентиляцимя легких, загрудинная новокаиновая блокада (0,5% раствор новокаина — 50 мл).
Открытые повреждения органов средостения (пищевода, трахеи, сердца, крупных сосудов, блуждающих нервов) описаны в соответствующих главах.
Ранения средостения без повреждения его органов в мирное время встречаются крайне редко.
Диафрагмальная грыжа – перемещение брюшных органов в грудную полость через дефекты или слабые зоны диафрагмы. Истинная грыжа характеризуется наличием грыжевых ворот, грыжевого мешка и грыжевого содержимого. При отсутствии грыжевого мешка грыжу называют ложной. При истинной грыже грыжевой мешок образован париетальной брюшиной, сверху покрытой париетальной плеврой. По происхождению грыжи диафрагмы делят на травматические и нетравматические. Среди нетравматических грыж выделяют: ложные врожденные грыжи (дефекты) диафрагмы, истинные грыжи слабых зон диафрагмы, истинные грыжи атипичной локализации, грыжи естественных отверстий диафрагмы (пищеводного отверстия, редкие грыжи естественных отверстий).
Ложные врожденные грыжи (дефекты) диафрагмы развиваются в результате незаращения существующих в эмбриональном периоде сообщений между грудной и брюшной полостью. Истинные грыжи слабых зон диафрагмы возникают при повышении внутрибрюшного давления и выхождении брюшных органов через грудинно-реберное пространство (грыжа Ларрея – Морганьи–ретрокостостернальная грыжа), пояснично-реберное пространство (грыжа Бохдалека), непосредственно в области слаборазвитой грудинной части диафрагмы (ретростернальная грыжа). Содержимым грыжевого мешка могут быть сальник, поперечная ободочная кишка, предбрюшинная жировая клетчатка (парастернальная липома).
Истинные грыжи атипичной локализации встречаются редко и отличаются от релаксации диафрагмы наличием грыжевых ворот и возможностью развития ущемления.
К редким грыжам других естественных отверстий диафрагмы относят щели симпатического нерва, отверстия нижней полой вены.
Клиника и диагностика: появление и степень выраженности симптомов диафрагмальных грыж зависят от характера перемещенных органов брюшной полости в грудную клетку, их объема, степени наполнения перемещенных полых органов, сдавления и перегиба их в области грыжевых ворот, степени коллапса легкого и смещения средостения, размеров и формы грыжевых ворот.
Выделяют следующие группы симптомов: желудочно-кишечные, легочно-сердечные и общие. Факторы, приводящие к повышению внутрибрюшного давления, усиливают выраженность симптомов заболевания в связи с увеличением содержимого грыжевого мешка.
Среди симптомов наиболее часто выделяют: чувство тяжести и боли в подложечной области, грудной клетке, подреберьях, одышку и сердцебиение, возникающие после обильного приема пищи, а также бульканье и урчание в грудной клетке на стороне грыжи, усиление одышки в горизонтальном положении. После еды у больных развивается рвота принятой пищей, что приносит облегчение. При завороте желудка, сопровождающемся перегибом пищевода, развивается парадоксальная дисфагия (твердая пища проходит лучше жидкой).
Выраженность клинических симптомов зависит от степени наполнения желудочно-кишечного тракта. Ущемление диафрагмальной грыжи проявляется резкими болями в той половине грудной клетки, где расположена грыжа, или в эпигастральной области. Боли иррадиируют в спину, лопатку. Ущемление полого органа может привести к некрозу и перфорации его стенки с развитием пиопневмоторакса.
Для диафрагмальной грыжи характерно наличие в анамнезе травмы грудной клетки или брюшной полости, пациенты предъявляют описанные выше жалобы. При осмотре выявляют уменьшение подвижности грудной клетки, сглаживание межреберных промежутков на стороне поражения, западение живота при больших длительно существующих грыжах. При перкуссии определяется притупление звука или тимпанит над соответствующей половиной грудной клетки, меняющие интенсивность в зависимости от степени наполнения желудка и кишечника, смещении тупости средостения в непораженную сторону. Аускультативно выслушиваются перистальтика кишечника или шум плеска в грудной клетке с одновременным ослаблением или полным отсутствием дыхательных шумов.
Клинический диагноз устанавливают с помощью рентгенологического исследования. Выраженность рентгенологических изменений зависит от характера и объема переместившихся в грудную клетку органов пищеварения, от их степени наполнения. При нахождении в грыжевом мешке желудка виден большой горизонтальный уровень в левой половине грудной клетки, поднимающийся при приеме жидкости и пиши. При расположении в грыжевом мешке петель тонкой кишки на фоне легочного поля визуализируются отдельные участки просветления и затемнения. Перемещение селезенки или печени дает затемнение в соответствующем отделе легочного поля. У некоторых больных хорошо видны купол диафрагмы и брюшные органы, расположенные выше него.
При контрастном исследовании желудочно-кишечного тракта определяют характер выпавших органов (полый или паренхиматозный), уточняют локализацию и размеры грыжевых ворот на основании картины сдавления выпавших органов на уровне отверстия в диафрагме (симптом грыжевых ворот). У некоторых больных для уточнения диагноза накладывают диагностический пневмоперитонеум. При ложной грыже воздух может пройти в плевральную полость (рентгенологически определяют картину пневмоторакса).
Лечение: в связи с возможностью ущемления при диафрагмальной грыже показана операция. При правосторонней локализации грыжи операцию производят через трансторакальный доступ в четвертом межреберье, при парастернальных грыжах лучший доступ – верхняя срединная лапаротомия, при левосторонних грыжах показан трансторакальный доступ в седьмом – восьмом межреберье. После разделения сращений, освобождения краев дефекта в диафрагме низводят перемещенные органы в брюшную полость и ушивают дефект отдельными узловыми швами с образованием дубликатуры. При больших размерах дефекта прибегают к аллопласти-ческому замещению диафрагмы протезами из капрона, нейлона, тефлона, лавсана и др.
При парастернальных грыжах (грыжа Ларрея, ретростернальная грыжа) низводят перемещенные органы, выворачивают и отсекают у шейки грыжевой мешок, накладывают и последовательно завязывают П-образные швы на края дефекта диафрагмы и задний листок влагалища брюшных мышц, надкостницу грудины и ребер. При грыжах пояснично-реберного пространства дефект диафрагмы ушивают трансабдоминально отдельными швами с образованием дубликатуры. При ущемленных диафрагмальных грыжах доступ трансторакальный. После рассечения ущемляющего кольца исследуют содержимое грыжевого мешка. При сохранении жизнеспособности выпавший орган вправляют в брюшную полость, при необратимых изменениях – резецируют. Дефект в диафрагме ушивают.
Грыжи пищеводного отверстия диафрагмы могут быть врожденными и приобретенными. Выделяют скользящие (аксиальные) и параэзофагеальные грыжи пищеводного отверстия диафрагмы.
Скользящие грыжи. Кардиальный отдел желудка, расположенный мезоперитонеально, перемещается выше диафрагмы по оси пищевода и принимает участие в образовании стенки грыжевого мешка. Скользящие грыжи по классификации Б. В. Петровского и Н. Н. Каншина подразделяют на пищеводные, кардиальные, кардиофундальные и гигантские (субтотальные и тотальные желудочные), при которых происходит заворот желудка в грудную полость. Скользящая грыжа может быть фиксированной и нефиксированной. Кроме того, выделяют приобретенный короткий пищевод (кардия расположена над диафрагмой на уровне 4 см I степень, выше 4 см – II степень) и врожденный короткий пищевод (грудной желудок). По этиологическому фактору скользящие грыжи могут быть тракционными, пульсионными и смешанными. Основное значение в развитии приобретенных скользящих грыж пищеводного отверстия диафрагмы имеет тракционный механизм, возникающий при сокращении продольной мускулатуры пищевода в результате вагальных рефлексов с желудка и других органов при язвенной болезни, холецистите и других заболеваниях. К развитию пульсионных грыж приводят конституциональная слабость межуточной ткани, возрастная инволюция, ожирение, беременность, факторы, способствующие повышению внутрибрюшного давления. При скользящих грыжах пищеводного отверстия диафрагмы часто развива ется недостаточность кардии, приводящая к развитию ГЭРБ.
Клиническая картина. При скользящих грыжах пищеводного отверстия диафрагмы симптомы обусловлены наличием рефлюкс-эзофагита. Отмечают наличие жгучих или тупых болей за грудиной, на уровне мечевидного отростка, в подложечной области, в подреберьях, иррадиирующих в область сердца, лопатку, левое плечо. Ошибочно может быть установлен диагноз стенокардии. Боль усиливается в горизонтальном положении больного и при физической нагрузке, при наклонах туловища вперед (симптом "завязывания шнурка"), т.е. в положении тела, когда легче развиваетися желудочно-пищеводный рефлюкс. Боль сопровождается отрыжкой, срыгиванием, изжогой. При длительном существовании ГЭРБ развивается дисфагия, носящая чаще перемежающийся характер. Дисфагия становится постоянной при образовании пептической стриктуры пищевода. Частый симптом – кровотечение, обычно скрытое, реже в виде рвоты кровью алого цвета или цвета кофейной гущи, дегтеобразного стула. Анемия может быть единственным симптомом заболевания. Кровотечение происходит путем диапедеза, из эрозий и язв при пептическом эзофагите.
Диагностика. Решающее значение в установлении диагноза грыжи пищеводного отверстия диафрагмы имеет рентгенологическое исследование, которое проводят в вертикальном и горизонтальном положении больного и в положении Тренделенбурга (с опущенным головным концом стола). При скользящих грыжах отмечают продолжение складок слизистой оболочки кардиального отдела желудка выше диафрагмы, наличие или отсутствие укорочения пищевода, развернутый угол Гиса, высокое впадение пищевода в желудок, уменьшение газового пузыря, рефлюкс контрастного вещества из желудка в пищевод. Расположение кардии над диафрагмой является патогномоничным признаком кардиальной грыжи пищеводного отверстия диафрагмы. При сопутствующей ГЭРБ пищевод может быть расширен и укорочен. ЭГДС показана при пептической стриктуре пищевода, язве, подозрении на малигнизацию или рак, кровотечении. Этот метод позволяет уточнить длину пищевода, оценить тяжесть эзофагита, определить степень недостаточности кардии, исключить малигнизацию язвенных дефектов. Наличие желудочно-пищеводного рефлюкса может быть подтверждено данными внутрипищеводной рН-метрии (снижение рН до 4,0 и ниже).
Параэзофагеальные грыжи подразделяют на фундальные, антральные, кишечные, кишечно-желудочные, сальниковые. Кардия не смещается, а через пищеводное отверстие диафрагмы рядом с пищеводом происходит перемещение в средостение части желудка или кишечника. В отличие от скользящих грыж при параэзофагеальных грыжах возможно развитие ущемления. Чаще наблюдают фундальные грыжи. Клиническая картина при параэзофагеальных грыжах зависит от вида и содержимого грыжи, степени смещения окружающих органов. Замыкательная функция кардии не нарушена (нет симптомов ГЭРБ). Преобладают желудочно-кишечные или сердечно-легочные жалобы. Чаще отмечается перемещение в грудную полость части желудка, проявляющееся болями в эпигастральной области и за грудиной, возникающими после приема пищи, дисфагией, отрыжкой. При ущемлении отмечают резкие боли, рвоту с примесью крови. При параэзофагеальных грыжах во время рентгеноскопии грудной клетки выявляют в заднем средостении на фоне тени сердца округлое просветление, иногда с уровнем жидкости. При контрастном исследовании с барием уточняют расположение кардии по отношению к диафрагме, изучают состояние перемещенной в грудную клетку части желудка и ее взаимоотношение с пищеводом и кардией. ЭГДС показано при подозрении на язву, полип или на рак желудка.
Лечение. При неосложненных скользящих грыжах пищеводного отверстия диафрагмы проводят консервативное лечение, которое направлено на снижение желудочно-пищеводного рефлюкса, уменьшение явлений эзофагита, предупреждение повышения внутрибрюшного давления. Рекомендуется спать с приподнятым изголовьем кровати, избегать положений тела, облегчающих возникновение рефлюкса, следить за регулярной функцией кишечника. Питание должно быть небольшими порциями 5–6 раз в сутки, последний прием пищи должен быть за 3–4 ч до сна. В зависимости от выраженности эзофагита назначают механически и химически щадящую диету (стол 1а, 16, 1 по Певзнеру). Рекомендуется пища с большим содержанием белков. Назначают ощелачивающие, обволакивающие, вяжущие средства, местноанестезирующие препараты, спазмолитики, антациды, церукал, седативные средства и витамины.
Хирургическое лечение при скользящей грыже пищеводного отверстия диафрагмы показано при кровотечении, развитии пептической стриктуры пищевода, а также при безуспешности длительной консервативной терапии у больных с выраженными симптомами рефлюкс-эзофагита. При параэзофагеальных грыжах всем больным показано хирургическое лечение в связи с возможностью развития ущемления. Операция состоит в низведении органов пищеварения в брюшную полость и сшивании краев пищеводного отверстия диафрагмы (крурорафия) позади пищевода. При сочетании параэзофагеальной грыжи с недостаточностью кардии операцию дополняют фундопликацией по Ниссену. При ущемленных грыжах больных оперируют так же, как при других диафрагмальных грыжах.
Релаксация диафрагмы, или одностороннее высокое стояние истонченного купола диафрагмы отмечают всегда слева, чаще у пациентов мужского пола. Релаксация диафрагмы – истончение диафрагмы и смещение ее вместе с прилежащими к ней органами брюшной полости в грудную, что приводит к сдавлению легкого, смещению сердца. Линия прикрепления диафрагмы остается на обычном месте. Макроскопически диафрагма представляет собой тонкую мембрану, покрытую брюшиной и плеврой. При гистологическом исследовании между серозными листками имеется фиброзная ткань, мышечные элементы отсутствуют. Патология бывает врожденной (из-за недоразвития или полной аплазии мышц диафрагмы) и приобретенной (чаще в результате повреждения диафрагмального нерва). Релаксация может быть полной (тотальной), когда поражен и перемещен в грудную клетку весь купол диафрагмы (чаще левый), и частично(ограниченной) при истончении какого-либо его отдела (чаще переднемедиального справа). При релаксации диафрагмы происходит сдавление легкого на стороне поражения и смещение средостения противоположную сторону, может возникнуть поперечный и продольный заворот желудка (кардиальный и антральный отделы располагаются на одном уровне), заворот селезеночного изгиба толстой кишки.
Клиническая картина. ограниченная правосторонняя релаксация протекает бессимптомно. При левосторонней релаксации симптомы те же, что и при диафрагмальной грыже. В связи с отсутствием грыжевых ворот ущемление невозможно. У ряда пациентов отмечаются боли в подложечной области, чувство тяжести после еды, запоры, одышка при физическом напряжении и после еды, тахикардия, боли в области сердца.
Диагностика: Диагноз ставят на основании наличия симптомов перемещения брюшных органов в соответствующую половину грудной клетки, сдавления легкого, смещения органов средостения. Рентгенологическое исследование является основным методом, подтверждающим диагноз. Единственный метод отличия релаксации от диафрагмальной грыжи — рентгенологическое исследование с применением пневмоперитонеума. При наложении диагностического пневмоперитонеума над перемещенными в грудную клетку органами определяют тень диафрагмы. Ограниченную правостороннюю релаксацию дифференцируют с опухолями и кистами легкого, перикарда, печени.
Лечение. При выраженной клинической картине заболевания показано хирургическое лечение. Операция заключается в низведении органов пищеварения в брюшную полость и формирование дубликатуры истонченной диафрагмы или пластическое укрепление ее сеткой из поливинилалкоголя (айвалон), кожным, мышечным или мышечно-надкостнично-плевральным лоскутом (аутопластика).
|
из
5.00
|
Обсуждение в статье: Ситуационная задача № 3 |
|
Обсуждений еще не было, будьте первым... ↓↓↓ |

Почему 1285321 студент выбрали МегаОбучалку...
Система поиска информации
Мобильная версия сайта
Удобная навигация
Нет шокирующей рекламы

