 |
Главная |
Переломы костей предплечья
|
из
5.00
|
Эти переломы являются довольно распространенным повреждением верхней конечности и составляют 20-25% от всех переломов. Различают следующие виды переломов предплечья:
1. Переломы диафиза костей предплечья со смещением и без смещения отломков, которые в свою очередь подразделяются на:
• Переломы обеих костей в верхней, средней и нижней трети диафиза;
• Изолированные переломы лучевой кости;
• Изолированные переломы локтевой кости;
2. Переломо-вывихи костей предплечья:
• Повреждения Монтеджи (изолированный перелом верхней трети локтевой кости и вывих головки луча):
• Повреждения Галеацци (перелом лучевой кости в нижней трети и вывих головки локтевой кости).
3. Переломы дистальной части лучевой кости:
• Переломы луча в типичном месте типа Колеса;
• Переломы луча в типичном месте типа Смита.
Разгибательный перелом (Коллеса) возникает при падении с упором на разогнутую кисть, в 70—80% случаев сочетается с отрывом шиловидного отростка локтевой кости.
Признаки: штыкообразная деформация с выпиранием дистального конца лучевой кости кпереди, отек, локальная болезненность при пальпации и нагрузке по оси; активные движения в лучезапястном суставе невозможны, почти полностью выключается функция пальцев; характерным признаком перелома лучевой кости в типичном месте является изменение направления линии, соединяющей оба шиловидных отростка. Диагноз подтверждается рентгенологически. Лечение. Предплечье и кисть фиксируют по ладонной поверхности транспортной шиной. Больного направляют в травматологический пункт.
При переломах без смещения отломков кисть и предплечье иммобилизуют гипсовой лонгетой на 4—5 нед. Реабилитация — 1—2 нед.
Трудоспособность восстанавливается через 1— 11/г мес.
При переломах со смещением отломковпод местным обезболиванием производят репозицию. Больной лежит на столе, пострадавшая рука, отведенная и согнутая в локтевом суставе, находится на приставном столике. Помощники осуществляют вытяжение по оси предплечья (за I и II—III пальцы, противовытяжение — за плечо). При постепенно нарастающем вытяжении кисть перегибают через край стола и отводят ее в локтевую сторону. Травматолог пальпаторно проверяет стояние отломков и направление линии между шиловидными отростками. Не ослабляя вытяжения, накладывают гипсовую лонгету по тыльной поверхности от головок пястных костей до локтевого сустава с обязательным захватом предплечья на 3/4окружности. После контрольной рентгенографии снимают мягкий бинт и дополнительно накладывают гипсовую шину, фиксирующую локтевой сустав. Последний освобождают через 3 нед. Общий срок иммобилизации — 6—8 нед. Контрольную рентгенографию для исключения рецидива смещения производят через 7—10 дней после репозиции. Реабилитация — 2—4 нед.
Сроки нетрудоспособности — 1—2 мес.
В первые дни нужно следить за состоянием пальцев. Излишнее сдавление гипсовой повязкой может вызвать увеличение отека и невропатию периферических нервов. При явлениях нарушения кровообращения мягкий бинт разрезают и края лонгеты слегка отгибают. Активные движения пальцами больному разрешают со 2-го дня.
Сгибательный перелом (Смита) является результатом падения с упором на согнутую кисть. Смещение дистального отломка вместе с кистью происходит в ладонную и лучевую стороны, реже — в ладонную и локтевую.
При репозиции кисти придают положение легкого разгибания и локтевого отведения.
Срок иммобилизации — 6—8 нед. Реабилитация — 2—4 нед.
Трудоспособность восстанавливается через 1—2 мес. Движения пальцами разрешают со 2-го дня после перелома. После исчезновения отека и болевых ощущений больные должны начинать активные движения в локтевом суставе, включая пронацию и супинацию (под контролем методиста ЛФК).
При оскольчатых внутрисуставных переломах метаэпифиза лучевой кости для репозиции и удержания отломков целесообразно применить чрескостный остеосинтез аппаратом наружной фиксации или внутренний остеосинтез.
3. Анкилозирующий спондилоартрит (болезнь Бехтерева) – этиопатогенез, классификация, диагностика, принципы лечения.
Болезнь Бехтерева — хроническое системное воспалительное заболевание суставов. Преимущественно поражаются суставы позвоночника и крестцовоподвздошные с ограничением подвижности за счет анкилозирования суставов, формирования синдесмофитов и кальцификации спинальных связок. В процесс могут вовлекаться и суставы конечностей. Заболеванию, относящимуся к группе серонегативных спондилоартритов, подвержены, главным образом, мужчины в возрасте 15 — 30 лет.
Этиология и патогенез. Имеется явная наследственная предрасположенность. Определенную роль в развитии заболевания играют инфекционные факторы.
В патогенезе болезни Бехтере ва ведущим звеном считают нарушения в системе клеточного иммунитета. Антигены гистосовместимости взаимодействуют с пептидами разных микроорганизмов, что приводит к изменению иммунного ответа и способствует развитию заболевания. Первые изменения обнаруживают в крестцово-подвздошных, меж позвонковых и реберно-позвонковых су ставах, в которых развивается хронический синовит. Затем происходит деструкция хрящ а и кости, а в дальнейшем наступает анкилозирование суставов. Одновременно развиваются воспалительные и оссифицирующие процессы в связочном аппарате. Межпозвонковые диски претерпевают дегенеративные процессы с последующей метаплазией и окостенением фиброзного кольца. Разрастаются костные «мостики» между позвонками (синдесмофиты). В области переднего края тел позвонков развивается спондилит, изменяется форма позвонков («квадратные позвонки»), В периферических суставах развиваются процессы хронического воспаления. В дальнейшем возможно развитие анкилоза. Клиника и диагностика. Заболевание обычно развивается постепенно. Чаще вначале пациенты предъявляют жалобы на боли в области крестца и поясничного отдела позвоночника, иррадиирующие в ягодичную область и заднюю поверхность бедра. Боли отмечаются в состоянии покоя, усиливаются под утро. Характерно появление чувства скованности в пояснице, которое также усиливается в утренние часы и уменьшается при движении. Нарушается общее состояние больного: беспокоят слабость, снижение аппетита, потеря веса. Реже начало бывает острым или подострым. В этом случае возникает приступ острых болей в области позвоночника и крестца, резко усиливающихся при сгибании и разгибании туловища, иррадиирующих в ягодицы и бедра. Все эти симптомы обычно развиваются на фоне субфебрильной температуры, но температура может быть и фебрильной. При осмотре определяется напряжение мышц спины. Пальпация крестцовоподвздошных сочленений и дугоотросчатых суставов в поясничном отделе болезненна. При боковой сближающей нагрузке на крылья подвздошных костей возникает боль в крестцово-подвздошных сочленениях. Постепенно нарастает атрофия мышц. Возникшее вначале ощущение скованности в спине сменяется ограничением, а в фазе анкилозирования — полным отсутствием движений в суставах позвоночника. Объективно ограничение объема движений позвоночника определяют по расстоянию от III пальцев кисти до пола во время наклона или, более точно, по изменению длины позвоночника (например, от крестца до остистого отростка XII грудно го позвонка) от нейтрального положения до максимального сгибания. Начавшись в нижних отделах позвоночника, заболевание постепенно «поднимается» вверх. В процесс вовлекаются грудной, шейный отделы и ребернопозвоночные суставы. Возможно появление опоясывающих болей. Экскурсия грудной клетки уменьшается. Доминирует брюшной тип дыхания. После наступления анкилоза боль в позвоночнике и крестцово-подвздошных сочленениях проходит. Отмечается резкое нарушение осанки. Развивается дугообразный кифоз в грудопоясничном отделе позвоночника и компенсаторный гиперлордоз в шейном отделе (в редких случаях кифоз распространяется и на шейный отдел). Ноги сгибаются в коленных и тазобедренных суставах. Возникает характерная деформация — поза «просителя» . При более благоприятном варианте анкилозирования и нарушения осанки физиологические изгибы сглажены, спина прямая («доскообразная»), компенсаторных контрактур в суставах ног нет. По мере развития процесса объем движений уменьшается до качательных в фазе преданкилоза или полностью отсутствует в фазе анкилоза. Бедра фиксированы в положении приведения. При двустороннем поражении колени трутся одно о другое. Больной передвигается за счет движений голеней — симптом «спутанных» ног. Наиболее тяжелые нарушения возникают при одновременном поражении тазобедренных и коленных суставов. При этом иногда больные не могут не только нормально ходить, но и самостоятельно встать. Они передвигаются только на костылях, выбрасывая вперед таз с нижними конечностями — симптом «языка колокола». Поражение плечевых суставов приводит к значительно меньшим функциональны м нарушениям , так как контрактура в суставе компенсируется движениями лопатки. При поражении, кроме позвоночника и крестцово-подвздошных сочленений, еще и периферических суставов (периферическая форма) артриты, вначале преходящие и обратимые, постепенно становятся хроническими. В ряде случаев, когда клинически вначале поражаются периферические суставы, диагностика болезни Бехтерева затруднена до проявления сакроилеита. При болезни Бехтерева обычно отмечают полиорганную патологию с поражением разных органов и систем. Примерно у трети больных отмечается поражение глаз в виде ирита, увеита, эписклерита. Развивается амилоидоз почек, осложняющийся почечной недостаточностью и уремией. Поражение сердечнососудистой системы протекает чаще всего в виде аортита вплоть до развития аортальных и митральных пороков. Опосредованно страдает и система органов дыхания: при поражении грудного отдела позвоночника экскурсия грудной клетки ограничена, жизненная емкость легких уменьшается. Это способствует возникновению респираторных заболеваний, развитию туберкулеза. При диагностике используют следующие критерии: боль в поясничной области, не проходящая в покое, уменьшающаяся движении и длящаяся более трех месяцев; ограничение подвижности в поясничном отделе позвоночника в сагиттальной и фронтальной плоскостях; ограничение дыхательной экскурсии грудной клетки относительно нормальных величин сообразно возрасту и полу; двусторонний сакроилеит II—III стадии. Диагноз считают достоверным, если у больного имеется последний признак (сакроилеит) в сочетании с любым предыдущим.
4. Задача. Женщина 39 лет, попала в автоаварию, сидя на переднем пассажирском сидении легкового автомобиля – в правую переднюю дверь врезался другой автомобиль, женщина получила удар справа. Боли в области правого тазобедренного сустава, не может идти. Сформулируйте предположительный диагноз. Определите объем медицинской помощи в догоспитальном периоде, а также характер обследования и лечения в приемном отделении стационара.
Перелом шейки бедренной кости (?).
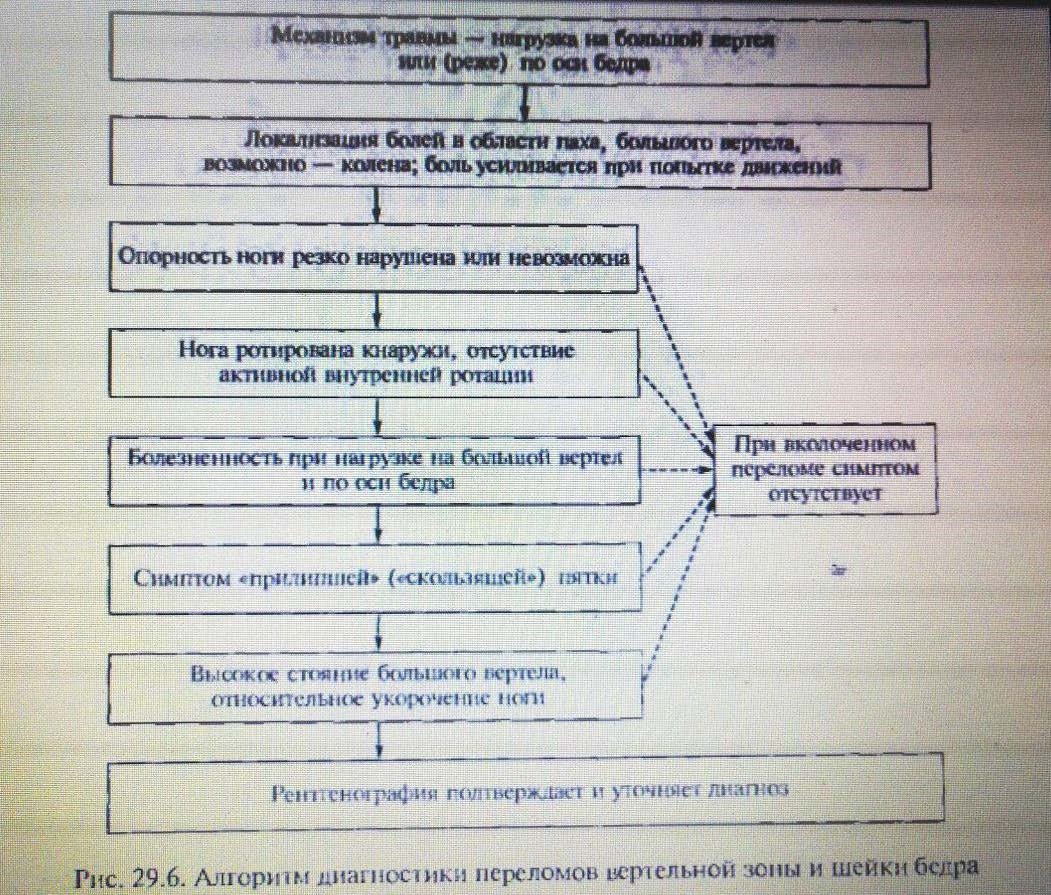
Также необходимо сделать рентгенографию таза.
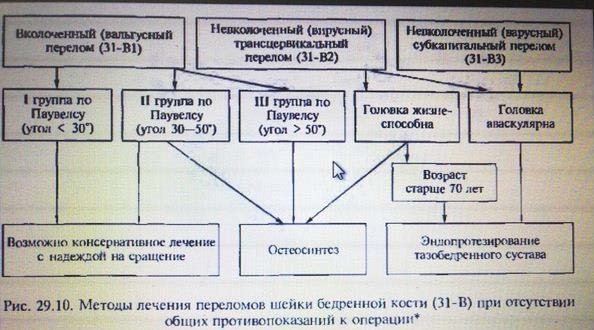
Лечение трансцервикальных (чресшеечных) переломов — тип В2. Костное сращение перелома наступает через 6 — 8 мес. Длительное лечение на скелетном вытяжении и гипсовая тазобедренная повязка как самостоятельные методы лечения в настоящее время не используют. Рассчитывать на сращение трансцервикального перелома можно только после операции остеосинтеза. Консервативное лечение возможно только при противопоказании к операции и никогда не приводит к полному восстановлению функции конечности. Чем позже выполняют остеосинтез и чем дольше сохраняется смещение отломков, тем больше нарушается кровоснабжение головки и тем чаще развивается ее асептический некроз. Поэтому, если операцию проводят не в первые сутки, то накладывают скелетное вытяжение за бугристость большеберцовой кости и репонируют перелом, придавая ноге отведение 20° и внутреннюю ротацию 40 — 50°.
Остеосинтез проводят открытым или закрытым способом. Открытый остеосинтез (с вскрытием тазобедренного сустава) более травматичен и чаще приводит к асептическому некрозу головки бедра. Он показан только при невозможности закрытой репозиции у молодых пациентов. У лиц пожилого и старческого возраста в подобных случаях следует предпочесть эндопротезирование головки бедра. Закрытый остеосинтез шейки бедра выполняют из бокового доступа, обнажая снаружи подвертельную область бедренной кости. Если угол между линией перелома и горизонталью не превышает 30° (I группа по Паувелсу), то можно проводить остеосинтез компрессирующими винтами. При II (угол 30— 50°) и III (угол > 50°) группах целесообразнее сочетать остеосинтез компрессирующим винтом и угловой пластиной, а также системой DHS. У пациентов молодого и среднего возраста при переломах III группы (угол больше 50°) лучшие результаты дает операция, при которой линия перелома переводится в горизонтальное положение. Это достигается остеосинтезом с вальгизирующей межвер- тельной медиализирующей остеотомией.
Билет № 65.
1. Алгоритм выполнения первичной хирургической обработки ран. Особенности первичной хирургической обработки огнестрельной раны.
2. Уточненная диагностика стабильных и нестабильных повреждений позвоночника в стационаре; способы лечения
3. Остеохондроз поясничного отдела позвоночника – диагностика, принципы лечения
4. Задача. Мужчина 35 лет. Избит неизвестными. Сознание отсутствует. На правой половине грудной клетки подкожная эмфизема. Частота дыхания – 26 в 1 мин, пульс 92 в 1 мин, АД 110/70 мм рт.ст. Сформулируйте предположительный диагноз. Укажите объем медицинской помощи в догоспитальном периоде, в процессе транспортировки и в приемном отделении стационара.
Вопрос
В зависимости от сроков проведения хирургическая обработка может быть ранней (в первые 24 ч после ранения), отсроченной (24—48 ч) и поздней (свыше 48 ч).
В зависимости от показаний различают первичную (выполняемую по поводу прямых и непосредственных последствий повреждений) и вторичную хирургическую обработку (выполняемую по поводу осложнений, как правило, инфекционных, являющихся опосредованным следствием повреждения).
Первичная хирургическая обработка (ПХО). Для ее надлежащего выполнения необходимо полноценное обезболивание (регионарная анестезия или наркоз; лишь при обработке небольших поверхностных ран допустимо применение местной анестезии) и участие в операции, как минимум, двух врачей (хирурга и помощника).
Основными задачами ПХО являются:
— рассечение раны и вскрытие всех ее слепых полостей с созданием возможности визуальной ревизии всех отделов раны и хорошего доступа к ним, а также обеспечением полноценной аэрации;
— удаление всех нежизнеспособных тканей, свободно лежащих костных осколков и инородных тел, а также межмышечных, внутритканевых и субфасциальных гематом; — выполнение полноценного гемостаза;
— создание оптимальных условий дренирования всех участков раневого канала. Операция ПХО ран разделяется на 3 последовательно выполняемых этапа: рассечение тканей, их иссечение и реконструкция.
I. Рассечение тканей. Как правило, рассечение производят через стенку раны.
Разрез проводят по ходу мышечных волокон с учетом топографии сосудисто-нервных образований. При наличии нескольких расположенных близко друг к другу ран на сегменте они могут быть соединены одним разрезом. Начинают с рассечения кожи и подкожной клетчатки так, чтобы можно было хорошо осмотреть все слепые карманы раны. Фасцию рассекают чаще Z- образно. Такое рассечение фасции позволяет не только хорошо ревизовать подлежащие отделы, но и обеспечить необходимую декомпрессию мышц с целью профилактики их сдавления нарастающим отеком. Возникающее по ходу разрезов кровотечение останавливают наложением кровоостанавливающих зажимов. В глубине раны вскрывают все слепые карманы. Рану обильно промывают растворами антисептиков, после чего вакуумируют (удаляют содержимое раневой полости электроотсосом).
П. Иссечение тканей. Кожу, как правило, иссекают экономно, до появления характерного белесого цвета на разрезе и капиллярного кровотечения. Исключением являются область лица и ладонной поверхности кисти, когда иссекают лишь очевидно нежизнеспособные участки кожи. При обработке незагрязненных резаных ран с ровными, не осадненными краями в отдельных случаях допустимо отказаться от иссечения кожи, если нет сомнений в жизнеспособности ее краев.
Подкожную жировую клетчатку иссекают широко, не только в пределах видимого загрязнения, но и включая участки кровоизлияний, отслойки. Это вызвано тем, что подкожная жировая клетчатка наименее устойчива к гипоксии, и при повреждениях весьма расположена к некротизированию.
Разволокненные, загрязненные участки фасции также подлежат экономному иссечению.
Хирургическая обработка мышц — один из ответственных этапов операции.
Вначале удаляют сгустки крови, мелкие инородные тела, расположенные на поверхности и в толще мышц. Затем рану дополнительно промывают растворами антисептиков. Иссекать мышцы необходимо в пределах здоровых тканей, до появления фибриллярного подергивания, появления их нормальной окраски и блеска и капиллярного кровотечения. Нежизнеспособная мышца утрачивает свой характерный блеск, цвет ее изменяется до темно-бурого; она не кровоточит, в ответ на раздражение не сокращается. В большинстве случаев, особенно в ушибленных и огнестрельных ранах, отмечается имбибиция мышц кровью на значительном протяжении. По мере необходимости осуществляют тщательный гемостаз.
Края поврежденных сухожилий экономно иссекают в пределах видимого загрязнения и краевого разволокнения.
III. Реконструкция раны. При повреждении магистральных сосудов выполняют сосудистый шов или осуществляют шунтирование.
Поврежденные нервные стволы при отсутствии дефекта сшивают «конец в конец» за периневрий.
Поврежденные сухожилия, особенно в дистальных отделах предплечья и голени, следует сшить, так как в противном случае их концы впоследствии окажутся далеко оттянутыми друг от друга, и восстановить их уже не удастся. При наличии дефектов центральные концы сухожилий можно вшить в сохранившиеся сухожилия других мышц.
Мышцы сшивают, восстанавливая их анатомическую целостность. Однако при ПХО размозженных и огнестрельных ран накладывают лишь редкие швы с целью прикрытия костных отломков, обнаженных сосудов и нервов.
Операцию завершают инфильтрацией тканей вокруг обработанной раны растворами антибиотиков и установкой дренажей.
Дренирование является обязательным при выполнении первичной хирургической обработки любой раны. Для дренирования используют одно- и двухпросветные трубки диаметром от 5 до 10 мм с множественными перфорационными отверстиями на конце. Дренажи выводят через отдельно сделанные контрапертуры. По дренажам в рану начинают вводить растворы антибиотиков или (что предпочтительнее) антисептиков.
Наложение швов на рану.
Накладываемый на рану при завершении ПХО шов называется первичным. Такой шов допустимо накладывать лишь в тех случаях, когда имеется полная уверенность в абсолютно радикально проведенной первичной хирургической обработке, т. е.:
— обработка выполнена в первые 6—8 ч после повреждения;
— полностью удалены инородные тела, некротизированные ткани, гематомы и участки микробного загрязнения; — обеспечен надежный гемостаз;
— отсутствуют повреждения магистральных сосудов и нервных стволов; — края раны свободно сближаются без натяжения;
— общее состояние раненого является удовлетворительным;
— имеется возможность постоянного наблюдения за оперированным в течение 4—5 сут. Уверенность в соблюдении этих условий может быть лишь при обработке неглубоких кожно-мышечных ран, чем и ограничивается область применения первичных швов. Если такой уверенности нет, рану рыхло тампонируют.
Тампонирование раны должно проводиться таким образом, чтобы марлевый тампон рыхло заполнил всю раневую полость. Большое количество медикаментозных средств, предложенных для смачивания тампонов, затрудняет окончательный их выбор. Вместе с тем тампонирование раны преследует три цели:
— удержать рану открытой;
— обеспечить отток раневого отделяемого (для этого тампон должен быть гигроскопичным);
— создать в ране антисептическую среду.
Гипертонический раствор натрия хлорида.
Первичные провизорные швы можно наложить, когда при завершении первичной хирургической обработки, отсутствует полная уверенность в ее радикальности, однако характер раны, степень ее загрязнения не внушают особых опасений. В таких случаях швы накладывают, не затягивая нитей. Через 3—4 дня при спокойной ране нити натягивают и завязывают.
Отсроченный первичный шов накладывают в тех случаях, когда на 3—6-е сутки после ПХО окажется, что отек уменьшился или спал, окраска стенок раны не изменилась, стенки активно кровоточат, в ране нет гноя и некротических тканей. В случае огнестрельной раны к этому сроку ткани, попавшие в зону молекулярного сотрясения, или некротизируются, или восстанавливают свою жизнеспособность. Если во время перевязки отмечаются воспалительно-некротические изменения, рану по-прежнему нельзя зашивать.
Вторичный ранний шов накладывают тогда, когда после нагноения раны и последующего очищения от гноя ее дно и стенки выполняются грануляциями. Это происходит, как правило, на 10—18-й день после ранения. В то же время, в эти сроки обычно наступает контракция краев раны, они несколько расходятся. В некоторых случаях для сближения и удержания краев такой раны приходится применять специальные приемы.
Когда швы приходится накладывать спустя более длительный срок после ранения, стенки раны становятся ригидными, края раны и частично грануляции перерождаются в рубцовую ткань. При попытке сблизить края такой раны они подворачиваются. Чтобы наложить вторичные поздние швы, необходимо иссечь края и стенки раны, а в ряде случаев еще и мобилизовать ткани в ее окружности. Иногда такая мобилизация не приносит успеха. В этих случаях приходится прибегать к различным видам кожной пластики.
Таким образом, становится понятным, что, учитывая специфические особенности огнестрельных ран, на них можно накладывать только вторичные швы (ранние или поздние). Исключение составляют лишь раны лица, волосистой части головы, кисти, полового члена, т.е. тех областей, которые, с одной стороны, хорошо кровоснабжаются (что уменьшает опасность развития инфекционных осложнений), а, с другой стороны, формирование в этих зонах Рубцовых тканей (что неизбежно при отказе от наложения первичных швов) крайне нежелательно. Кроме того, первичные швы накладываются на огнестрельную рану при комбинированных радиационных поражениях. Во всех остальных случаях наложение первичных швов на огнестрельную рану категорически запрещено!
Вопрос
К стабильным повреждениям относятся:
1. Изолированные повреждения структур заднего опорного комплекса (надоститстой и межоститистой связок, остистого, суставных или поперечных отростков, дужек тел позвонков);
2. Компрессионные клиновидные, оскольчатые и взрывные переломы со снижением высоты тела позвонка менее чем на 1/3;
3. Изолированные повреждения передней, задней продольной связок и межпозвоночного диска.
К нестабильным повреждения относятся:
1. Вывихи и подвывихи позвонков;
2. Переломо-вывихи позвонков;
3. Травматический спондилолистез (постепенно развивающееся на фоне повреждения связочного аппарата смещение тела позвонка кпереди); 4. Повреждения от сдвига и от растяжения.
В зависимости от того, вовлечен в патологический процесс спинной мозг или нет, повреждения позвоночника подразделяют на неосложненные и осложненные.
Краткая характеристика.
Стабильные повреждения.
Повреждения связок позвоночника возникают, как правило, при непрямом механизме травмы. Повреждение происходит в случае резкого некоординированного сгибания в шейном, грудном или поясничном отделах позвоночника. В ряде случаев сильный прямой удар узким предметом также может привести к разрыву связок. Клинически повреждения связочного аппарата проявляются локальным отеком, кровоподтеком в мягких тканях, болью при пальпации и движениях, особенно при сгибании. Пальпаторно можно определить западение мягких тканей между остистыми отростками на уровне повреждения. На профильных рентгенограммах можно отметить расширение расстояния между остистыми отростками в местах разрыва связок.
Разрывы межпозвоночных дисков наступают в результате как непрямой, так и прямой травмы. Непрямое воздействие чаще приводит к разрыву дегенеративно измененных дисков. Хотя, при компрессионной травме такие разрывы тоже возможны, если воздействие на позвоночник происходит строго вертикально.
Клиническая картина повреждения зависит от массы выпадения пульпозного ядра, уровня поврежденного сегмента позвоночника и может проявляться незначительными болями при движении, легкими корешковыми расстройствами и полным повреждением спинного мозга.
На спондилограммах выявляются снижение высоты поврежденного диска, смещения тел позвонков, иногда тень выпавшего диска. Для уточнения величины выпавшего пульпозного ядра, взаимоотношения диска и спинного мозга основное значение имеют дополнительные методы исследования: люмбальная пункция, дискография, пневмомиелография, компьютерная томография, ядерно-магнитный резонанс. Люмбальная пункция позволяет выявить нарушения проходимости субарахноидального пространства или его полную блокаду. При дискографии в первую очередь устанавливают сам факт разрыва диска, а более полное представление о взаимоотношении выпавшего фрагмента и твердой мозговой оболочки спинного мозга дают пневмомиелография и компьютерная томография, ядерномагнитнорезонансной (ЯМР) томографии.
Изолированные переломы остистых отростков возникают при прямой травме и встречаются относительно редко. Чаще повреждаются остистые отростки VII шейного и I грудного позвонков. Линия излома, как правило, проходит через середину отростка. Клинические проявления аналогичны разрыву связок, но при полных отрывах могут определяться избыточная подвижность фрагмента отростка, крепитация и смещение от линии остистых отростков. Диагноз уточняется на основании клинической картины и с помощью рентгенограмм.
Переломы поперечных отростков чаще наступают в результате резкого сокращения мышц. Встречаются переломы одного или не скольких отростков, с одной или с обеих сторон.
Переломы со смещением сопровождаются повреждением окружающих мягких тканей (мышц, фасций, и др.).
В клинической картине преобладает выраженная локальная боль, которая усиливается при движении (наклоне) в здоровую сторону. Лежащий на спине больной не может поднять выпрямленную ногу в связи с усилением боли вследствие сокращения прикрепляющейся к травмированным отросткам поясничной мышцы (симптом «прилипшей пятки»). При переломах от прямого воздействия отмечается локальная припухлость и кровоизлияние в мягкие ткани. Диагноз уточняется с помощью спондилограмм.
Переломы дужек позвонков возможны во всех отделах позвоночника. Чаще повреждаются дуги шейных позвонков, поскольку они широки и недостаточно прочны. Этот вид повреждения возникает при максимальном переразгибании позвоночника. Перелом дужек клинически проявляется болью соответственно уровню повреждения, умеренным ограничением подвижности поврежденного сегмента. В особенно тяжелых случаях возможно смещение отломков в сторону спинномозгового канала со сдавлением спинного мозга.
Переломы тел позвонков составляют 65-70% среди всех повреждений позвоночного столба и 0,5-1% всех переломов. Обычно переломы происходят в месте перехода подвижной части позвоночного столба в менее подвижную – соединении шейного отдела с грудным и грудного с поясничным. Чаще повреждаются I, II и IV поясничные, XI и XII грудные и V и VI шейные позвонки. В зависимости от механизма травмы и характера линии излома различают: компрессионные (рис.50), горизонтальные, вертикальные, отрывные, оскольчатые, комрессионно-оскольчатые и взрывные переломы. Для переломов тел позвонков наиболее характерна жалоба на боль соответствен- но уровню перелома. Боль чаще локализованная. Интенсивность боли нарастает при любой нагрузке на позвоночник. При осмотре пострадавших может выявляться локальная припухлость, гематома в мягких тканях, резкое ограничение движений в позвоночнике напряжение длинных мышц спины (симптом «вожжей»), выраженная болезненность пр надавливании на остистый отросток поврежденного позвонка. При выраженной компрессии отмечается деформация в поврежденном отделе позвоночника, проявляющаяся либо усилением грудного кифоза, либо сглаженностью шейного или поясничного лордозов. Если перелом позвонка сопровождается повреждением связочного аппарата, то может быть отмечено увеличение расстояния между остистыми отростками на уровне повреждения. Вобязательном порядке проводится неврологическое и рентгенологическое обследование.
О выраженности компрессии тела позвонка в основном судят по результатам рентгенологического исследования. Для компрессионных переломов характерна клиновидная деформация, сглаженность талии и снижение высоты тела позвонка. По классификации Бека различают три степени тяжести повреждения: 1 степень- снижение высоты тела сломанного позвонка до 1/3; 2 степень – снижение высоты тела сломанного позвонка до½; 3 степень- снижение высоты тела сломанного позвонка более ½. Вторая и третья степень компрессии относятся к нестабильным повреждениям.
Оскольчатые и «взрывные» переломы проявляются на рентгенограммах снижением высоты тела позвонка и его фрагментацией, увеличением ширины позвонка, нарушением замыкательных пластинок, уменьшением высоты межпозвонкового пространства.
Нестабильные повреждения.
Подвывихи, вывихи и переломо-вывихи позвонков возникают в наиболее подвижной части позвоночного столба – шейном отделе. В грудном отделе смещение позвонка чаще приводит к переломам суставных отростков. Для поясничного отдела более типичны переломо-вывихи (перелом тела нижележащего и смещение вышележащего позвонка). Механизм возникновения вывихов тел позвонков, как правило, непрямой (ротация, сгибание, разгибание). Чаще вывихи бывают сгибательные, реже - ротационные. При чрезмерном сгибании (за исключением 1и 2 шейных позвонков) тело вышележащего позвонка соскальзывает вперед по нижележащему, а суставные поверхности боковых суставов сдвигаются вверх, достигая вершины суставных поверхностей нижележащего позвонка. Если сдвинувшийся кпереди позвонок остается в таком положении, то возникает скользящий подвывих. Если продолжается воздействие травмирующей силы может возникнуть верховой вывих (суставные отростки позвонков соприкасаются верхушками), а затем сцепившийся вывих (если нижние суставные отростки вывихиваемого позвонка смещаются в верхние позвоночные вырезки нижележащего позвонка. При продолжении скольжения и полном разобщении суставных поверхностей возникает вывих. Что касается первых двух шейных позвонков, то в этой анатомической зоне могут возникать смещения 1-го шейного позвонка: ротационный подвывих, трансдентальный (с переломом зубовидного отростка 2-го), перидентальный вывихи.
Основными клиническими признаками подвывихов и вывихов позвонков являются: боль, вынужденное положение головы или туловища, резкое ограничение движений, возможна неврологическая симптоматика. Окончательный диагноз устанавливается после рентгенологического обследования на основании следующих признаков:
• Ступенеобразная деформация между телами позвонков;
• Исчезновение естественного изгиба или появление противоположного изгиба позв о- ночник;
• Веерообразное расхождение остистых отростков поврежденного отдела позвоночника. К наиболее тяжелым и прогностически неблагоприятным видам травмы позвоночника относятся переломы, переломо-вывихи и вывихи, осложненные повреждением спинного мозга. Определение типа нарушения целостности спинного мозга довольно трудная задача. Подтверждению диагноза мешает возникающий при большинстве тяжелых повреждений позвоночника спинальный шок, который в литературе еще называют «физиологическим» перерывом спинного мозга. Под эти термином понимают состояние временного угнетения рефлекторной деятельности спинного мозга, внезапного выпадения двигательной, чувствительной иннервации ниже уровня повреждения позвоночника. Уровень и протяженность повреждения спинного мозга устанавливают по кожной чувствительности, а нижнюю границу – по сухожильным рефлексам, пробе на потоотделение и рефлекторному дермографизму. Обычно уровень повреждения спинного мозга на 1-2 сегмента выше проксимальной границы расстройства чувствительности. Длительность спинального шока может колебаться от нескольких часов до нескольких недель и даже месяцев. Это патологическое состояние может поддерживаться и углубляться различными постоянными раздражителями (гематомы, костные отломки, инородные тела). В остром периоде после травмы в первую очередь необходимо выяснить степень поперечного поражения спинного мозга.
Об отсутствии анатомического перерыва спинного мозга можно судить по следующим признакам:
• сохранность едва заметных движений или даже произвольного сокращения мышц ниже предполагаемого уровня повреждения;
• сохранность ощущения глубокого давления в области конечностей; наличие позывов на мочеиспускание; Лечение.
Пострадавшие транспортируются в положении лежа на спине на носилках со щитом. В случаях, когда щит отсутствует, пострадавшего можно уложить на носилки на живот, подложив под голову и плечи валик из одежды. Не всегда требуется обезболивание наркотическими анальгетиками. Задача: восстановление анатомической формы поврежденного сегмента и его функции. В зависимости от показаний эти задачи решаются либо консервативными (фиксационный и экстензионный), либо оперативными методами лечения.
Фиксационный метод показан:
• при повреждении связочного аппарата;
• при переломах тел, дужек и отростков позвонков без смещения;
• при стабильных переломах со смещением (1 степень компрессии), переломо-вывихах и вывихах тел позвонков после удачной одномоментной закрытой репозиции; в дополнение к экстензионному и оперативному методам.
При повреждениях связочного аппарата лечение заключается в постельном режиме на жестком щите, в некоторых случаях используют фиксацию позвоночника в гипсовом корсете. В процессе лечения поврежденному отделу придается положение,
способствующее сближению концов разорванных связок. Срок фиксации в среднем составляет 4-6 недель.
В случаях переломов дужек тел позвонков без смещения применяется иммобилизация шейного отдела воротником Шанца или специальным ортезом на 2-3 месяца (Рис.53). Мягкий воротник Шанца изготавливается следующим образом. В квадратный лоскут марли (80 Х 80 см) или хлопчатобумажной ткани помещают разрыхленную вату (400 г) так, чтобы по краям ее было меньше, чем в центре. Затем лоскут вместе с ватой сворачивают в косом направлении с любого угла, упаковывая вату, чтобы она не выступала по краям. Образовавшийся веретенообразный валик растягивают за два конца и обводят равномерно вокруг шеи. Ватно-марлевый воротник укрепляют несколькими турами бинта, создавая фиксацию шеи.
|
из
5.00
|
Обсуждение в статье: Переломы костей предплечья |
|
Обсуждений еще не было, будьте первым... ↓↓↓ |

Почему 1285321 студент выбрали МегаОбучалку...
Система поиска информации
Мобильная версия сайта
Удобная навигация
Нет шокирующей рекламы

